休克是急诊最常见的危重症之一,从病理生理上可分为低血容量性休克、分布性休克、心源性休克、梗阻性休克等类型。针对不同类型的休克,医生在准确评估病情特别是管理、优化容量状态的基础上,科学、合理使用血管加压药物对维持患者的血流动力学稳定非常重要。
中国医师协会急诊医师分会、中华医学会急诊医学分会、中国医疗保健国际交流促进会急诊分会组织数十位急诊、药学领域的专家充分调研、梳理国内外新近文献资料,并结合我国实际情况,经反复讨论达成“血管加压药物在急诊休克中的应用”专家共识(国际实践指南注册平台注册编号为: IPGRP-2021CN160)。共识的证据等级分为三级(见表 1)。
| 证据水平 | 描述 |
| 高水平证据 | 将来的研究不太可能对目前的评估结果有重要影响,从而不太可能改变当前推荐 |
| 中等水平证据 | 将来的研究可能对目前的评估结果有重要影响,从而可能改变当前推荐 |
| 低水平证据 | 将来的研究很可能对目前的评估结果有重要影响,从而很可能改变当前推荐 |
血管加压药物(Vasopressor)是一类对外周动脉和静脉血管具有收缩作用的药物,可以直接增加外周血管阻力,在心输出量不变的情况下提升患者的血压以保证足够的器官、组织的血氧灌注。通常认为,当患者为低血管阻力性休克时具有明确的血管加压药物使用指征;在极端情况下为了维持患者最低灌注压,血管加压药物甚至可以在容量补充之前应用,但需注意的是,过早使用血管加压药物可能存在风险[1]。也同样需注意的是,过度的补充容量可能对患者有不良影响,大量临床数据建议脓毒症休克患者应更早地使用血管加压药物[2]。因此,加强循环监测、更加平衡地进行容量复苏和使用好血管加压药物非常重要。
此外,使用血管加压药物除了关注血管阻力的变化,还要注意其对循环动力学的其他影响: ①收缩容量血管,提高体循环平均充盈压,使非张力容量转化为张力容量;②心脏后负荷增加,心脏射血受到一定程度的抑制,如果心脏代偿能力不足,心室-动脉耦联的平衡被打破,会导致循环状态进一步恶化。
2 血管加压药物的分类与药理学特征常用的血管加压药物可分为儿茶酚胺类药物及血管收缩药物,前者在急诊最常用,包括多巴胺、去甲肾上腺素、肾上腺素、间羟胺及去氧肾上腺素(又称苯肾上腺素);后者主要为血管加压素及其类似物。儿茶酚胺类药物的生物半衰期均很短(1~2 min),在开始输注后5~10 min达到血药浓度稳态;血管加压素则需要较长时间才能达到稳态血药浓度。但是不同患者在不同时间内对这些药物的反应差异很大,且反应程度无法预测,并与休克的不同病因以及全身合并症等有关。
儿茶酚胺类药物调节外周血管活性与其相应的受体有关,主要包括肾上腺素能α1、α2、β1、β2受体和多巴胺DA1、DA2受体,不同的受体分布和作用见表 2。肾上腺素和多巴胺在低剂量时几乎都是β-受体激动效应,随着剂量增加α-受体效应逐渐明显(表 3);血管加压素有2种不同的受体,其中只有1a受体具有明显的缩血管作用(表 4)。
| 种类 | α1 | α2 | β1 | β2 | DA1,DA2 |
| 分布 | 小动脉及静脉 | 突触前膜 | 心脏 | 所有血管 | 肾,胃肠道,冠脉 |
| 作用 | 增加心肌收缩力 | 增加心肌收缩力 | 增加心肌收缩力 | 增加心肌收缩力 | 血管扩张 |
| 心肌收缩力 | 心肌收缩力 | 心肌收缩力 | 心肌收缩力 | ||
| 血管收缩 | 血管收缩 | 增加心率 | 血管扩张 | ||
| 增加传导速度 |
| 药物 | 对不同肾上腺能受体作用比较 | 作用方式 | 使用剂量范围 | 大致等效剂量a | ||||
| α受体 | β1受体 | β2受体 | 直接受体 | 释放递质 | ||||
| 去甲肾上腺素 | +++ | + | +- | + | 0.1-2 μg/(kg·min) | 0.1 μg/(kg·min) | ||
| 肾上腺素 | ++++ | +++ | +++ | + | 0.1-2 μg/(kg·min) | 0.1 μg/(kg·min) | ||
| 间羟胺 | ++ | + | + | + | + | 0.5-7 μg/(kg·min) | 2.0 μg/(kg·min) | |
| 去氧肾上腺素 | ++ | - | - | + | +/- | 0.5-8 μg/(kg·min) | 1.0 μg/(kg·min) | |
| 多巴胺 | + | ++ | +- | + | + | 3-25 μg/(kg·min) | 15.0 μg/(kg·min) | |
| 注: a不同患者可能会有一定差异 | ||||||||
| 种类 | 血管加压素-1a受体(AVPR1a) | 血管加压素-1b受体(AVPR1b) | 血管加压素-2受体(AVPR2) |
| 分布 | 血管平滑肌 | 垂体 | 肾脏集合管 |
| 作用 | 引起严重的血管收缩(特别是毛细血管和小动脉) | 刺激ACTH释放 | 增加集合管对水分的再吸收,减少尿量 |
导致分布性休克的病因很多,基于不同的病因,可再分为脓毒症休克、神经源性休克、过敏性休克、肝衰竭休克和肾上腺功能不全休克等。
问题1:针对脓毒症休克患者如何选择血管加压药物?
推荐意见1:去甲肾上腺素是用于脓毒症休克的一线血管加压药。多巴胺、间羟胺、肾上腺素、血管加压素和去氧肾上腺素均是可以选择的二线用药。(证据水平高,强推荐)
去甲肾上腺素、多巴胺、间羟胺、肾上腺素、血管加压素和去氧肾上腺素均能使脓毒症休克患者的血压升高[3-4],其中去甲肾上腺素和多巴胺均曾作为脓毒症休克患者的血管加压药物的重要选择[5]。
去甲肾上腺素能明显增加脓毒症休克患者的全身血管阻力,显著提高平均动脉压(MAP),而心率的变化很小,被广泛认可为首选用药[6]。临床上,由于去甲肾上腺素具有收缩肾灌注血管的特性,人们曾在使用上有一定的顾虑,然而,也由于去甲肾上腺素能通过提供更高的灌注压力来增加肾血流量,患者的肾小球滤过率可能还是增加的。间羟胺的作用类似去甲肾上腺素,但作用强度稍弱,也能够增加患者尿量、改善肌酐清除率[7]。
与去甲肾上腺素相比,肾上腺素对血液动力学参数和组织灌注方面的影响存在差异,但随机对照试验(RCT)研究并未显示出对死亡率影响的明显不同。因此,当需要一种额外的药物来维持足够的血压时,可以考虑去甲肾上腺素联用肾上腺素[5],但需注意,此二者联用可能会增加患者急性心肌梗死(AMI)的发生率[8]。
血管加压素适用于脓毒症休克超过24 h,可能存在血管加压素缺乏的患者,为了弥补这种缺乏,可予0.04 U /min的固定速率使用[6]。血管加压素的作用不受低氧和酸中毒的影响,已被证明可以减少脓毒症休克患者实现MAP目标所需的儿茶酚胺剂量,且不会引起心律失常。有研究发现,应用低剂量去甲肾上腺素同时开始使用血管加压素的患者,较单独使用去甲肾上腺素MAP更快达到65 mmHg (1 mmHg=0.133 kPa) [9],并可降低14 d和28 d的死亡率[10],但也有研究显示二者死亡率差异无统计学意义[11]。
多巴胺用于脓毒症休克时需谨慎,因其可能增加快速性心律失常的风险[3],包括心房颤动、室性心动过速、甚至室颤[12]。有研究发现,使用多巴胺的患者其心律失常发生率是使用去甲肾上腺素患者的两倍,部分研究还发现使用多巴胺较去甲肾上腺素患者死亡率更高[5]。因此,在脓毒症休克中不推荐常规使用多巴胺,仅作为二线选择。
脓毒症休克患者不推荐常规使用去氧肾上腺素[5],因其可能造成反射性心动过缓、内脏器官的组织缺血和心排血量减少[6],但也因此适用于一些特定的情况,如使用其他血管加压药时出现严重心律失常的患者、其他血管加压药无效的患者、或已知高心输出量性休克的情况下进行挽救性治疗的患者。
问题2:针对神经源性休克患者如何选择血管加压药物?
推荐意见2:神经源性休克中血管加压药物的选择应根据患者损伤的部位来确定: 去甲肾上腺素或多巴胺可用于颈椎和上胸椎损伤;去甲肾上腺素或去氧肾上腺素可用于中、下胸椎损伤。(证据水平高,强推荐)
在急性脊髓损伤(SCI)的管理中,基于高水平的证据,多个指南推荐在5~7 d的时间内将患者的MAP目标调定为85~90 mmHg[13],而低血压伴神经系统损伤会导致预后不良。去甲肾上腺素或多巴胺用于颈椎和上胸椎损伤,因为此时的低血压可能主要由交感神经张力丧失引起,需要具有α和β肾上腺素能效应的药物;对于中、下胸椎损伤,因血管舒张是导致低血压的主要原因,建议使用去甲肾上腺素或去氧肾上腺素。
问题3:针对过敏性休克患者如何选择血管加压药物?
推荐意见3:肾上腺素是过敏性休克的首选药物,首选股外侧肌肉注射;对特定患者可静脉注射或持续静脉输注。(证据水平中,强推荐)
目前虽没有使用肾上腺素治疗过敏性休克的高级别证据[14],但专家一致建议,过敏性休克患者首选股外侧肌肉注射肾上腺素0.3~0.5 mg,必要时5~15 min重复一次。对意识丧失、即将发生心跳骤停的患者,可静脉注射肾上腺素0.1~0.2 mg,注意要将原液(1:1 000)稀释10倍使用;对反复低血压的患者,可以0.1 μg/(kg·min)的速度持续输注[15-17]。过敏性休克患者使用肾上腺素的安全性较好,未显示严重不良反应。有病例报告描述了对肾上腺素难治性过敏反应的患者使用去甲肾上腺素和血管加压素[18]。
问题4:针对肝功能衰竭引起的分布性休克患者如何选择血管加压药物?
推荐意见4:去甲肾上腺素是治疗肝功能衰竭引起的分布性休克的一线药物。(证据水平中,强推荐)
基于生理学原理,治疗肝功能衰竭引起的分布性休克首选去甲肾上腺素[19-21]。血管加压素可作为对去甲肾上腺素治疗无反应的二线药物[19, 22],有研究认为, 使用血管加压素能改善这些患者的MAP[23]。
问题5:针对肾上腺皮质功能不全且对类固醇替代没有反应的休克患者如何选择血管加压药物?
推荐意见5:对于肾上腺皮质功能不全且对类固醇替代没有反应的休克患者,可选择去甲肾上腺素、多巴胺或间羟胺。(证据水平低,中推荐)
肾上腺皮质功能不全时,患者对儿茶酚胺的反应性降低,需要先进行类固醇替代,替代后若仍有休克存在,可选择去甲肾上腺素、多巴胺或间羟胺[22-24]。多项研究表明, 肾上腺皮质功能不全的患者也存在血管加压素功能不全,但尚无研究证明血管加压素能改善此类患者的预后[9-11]。
3.2 心源性休克问题6:针对心源性休克患者如何选择血管加压药物?
推荐意见6:心源性休克患者应接受去甲肾上腺素作为一线血管加压药物[25-26]。去甲肾上腺素用到极量时可以联合使用多巴胺和间羟胺。(证据水平高,强推荐)
心源性休克患者多需要使用正性肌力药物并调节血容量以改善心输出量[27],控制心律失常,同时也需要给予血管加压药物以提高血压、维持血流动力学稳定、改善脏器灌注[28]。应该使用能达到目标血压的最低剂量的血管加压药物。
问题7:心源性休克患者如何调节血管加压药物的剂量?
推荐意见7:去甲肾上腺素以低剂量[0.1 μg/(kg·min)]开始,根据需要每5~10 min调整一次,逐渐增加剂量以使MAP达到65~70 mmHg。如果去甲肾上腺素加到大剂量[超过2 μg/(kg·min)]MAP仍不能达标,则应考虑进一步提高心输出量的治疗,必要时使用机械循环支持[26]。(证据水平高,强推荐)
问题8:右心衰竭相关的心源性休克患者如何选择血管加压药物?
推荐意见8:右心衰竭相关的心源性休克可使用去甲肾上腺素或血管加压素维持患者血压。(证据水平中,中推荐)
右心衰竭导致的血流动力学不稳定仍以处理原发疾病为主,血管加压药物的疗效有限。去甲肾上腺素可通过改善两个心室收缩的相互作用、增加冠状动脉灌注压来改善全身血流动力学、改善心脑和其他组织器官的灌注,且不增加肺血管阻力。血管加压素用于急性右心衰竭目前缺乏临床数据,但其不增加肺动脉压力[29],右心衰竭期间可以使用。
问题9:β-受体阻滞剂或钙通道拮抗剂过量相关的心源性休克患者如何选择血管加压药物?
推荐意见9:对β-受体阻滞剂或钙通道拮抗剂过量相关的心源性休克,治疗应基于具体的病理生理学类型。(证据水平低,中推荐)
鉴于β-受体阻滞剂或钙通道拮抗剂可诱发多种病理生理学类型的休克(如血管扩张性休克、心源性休克)[30],治疗应基于早期的循环监测,包括床旁超声心动图和肺动脉漂浮导管(PAC)、PiCCO(经脉搏波连续心排量监测)等。应特别注意从血管扩张性休克到心源性或混合性休克的潜在演变,还应考虑诸如主动脉内球囊反搏(IABP)、体外膜氧合(ECMO)等特定方法的使用。
钙通道拮抗剂: 根据作用机理,建议在出现血管扩张性休克或尚未评估心脏收缩功能时先使用去甲肾上腺素来提高血压,也可使用肾上腺素以增加心肌收缩力和心率[31];不建议使用多巴胺,也不推荐单独使用血管加压素。
β-受体阻滞剂: 临床上通常表现为心源性休克(心动过缓和室内传导阻滞),在这种情况下,应同时使用血管加压药物、钙剂和高剂量胰岛素等联合治疗以维持血压,而不是只使用血管加压药物[32]。
3.3 低血容量性休克问题10:对于低血容量性休克患者是否可以使用血管加压药物?
推荐意见10:低血容量性休克不建议常规使用血管加压药物,但如果通过液体复苏仍不能维持MAP和组织器官灌注(如MAP低于50 mmHg或SBP低于70 mmHg),可考虑使用血管加压药物[33],特别是对于创伤性脑损伤的患者。(证据水平高,强推荐)
低血容量性休克的主要治疗是及时补充血容量,其中失血性休克需要尽快止血、防止容量继续丢失,如果使出血的患者血压迅速达到正常,可能不利于血凝块的形成、造成更多的出血和更多的液体需求[34-36],因此使用血管加压药物时需要谨慎。尽管多数观点认为血管加压药物在创伤中使用的利弊尚不明确[37-39],但也有研究显示,使用血管加压药物治疗失血性休克可以改善预后[40]。实际上,有6%~30%的创伤患者使用了血管加压药物[36, 41],76%的受访者同意在失血性休克中使用血管加压药物[42]。目前,血管加压药物仍是创伤后低血压常规治疗的一部分[43],因其能避免患者的大量输液[44-47]、从而减少创伤性凝血病[48]、减少失血性休克治疗中的水肿,特别是脑水肿和急性呼吸窘迫综合征(ARDS)。此外,允许性低血压也是有所限定的[49],一般MAP不宜低到50~60 mmHg以下,况且允许性低血压对创伤性脑损伤的患者可能是有害的,因其可能危及脑灌注[37],增加死亡率[50-51]。
问题11:低血容量性休克患者如何选择血管加压药物?
推荐意见11:如有必要使用血管加压药物,可以在低血容量性休克(包括失血性休克)中首选去甲肾上腺素或血管加压素。必要时也可试用其他缩血管药物,如多巴胺或间羟胺。(证据水平中,中推荐)
去甲肾上腺素和血管加压素均可改善器官灌注、提高患者存活率[40, 52]。研究证实,使用血管加压素能使对液体和儿茶酚胺无反应的患者从严重的失血性休克中恢复[36, 40]。然而,也有回顾性研究认为使用血管加压素会增加死亡率[41]。不过应该认识到,使用血管加压素的患者可能本身就是较危重的患者。
3.4 梗阻性休克问题12:梗阻性休克患者如何选择血管加压药物?
推荐意见12:如果梗阻性休克患者对治疗原发病的反应不佳,应使用血管加压药物,可以考虑的药物包括去甲肾上腺素、肾上腺素和多巴胺。(证据水平低,中推荐)
对于梗阻性休克患者,可过渡性使用血管加压药物以保持脑和心脏等重要器官的灌注,直到确定的治疗方法开始起效。在梗阻性休克中使用血管加压药物的证据质量均不高,其中与严重肺栓塞有关的研究中涉及了去甲肾上腺素、肾上腺素和多巴胺等,而使用这些药物的前提是进行了溶栓治疗解除梗阻,但这类患者往往本身病情非常危重,预后较差[52]。关于心包压塞的血管加压药物相关研究质量也较差。
问题13:对于肥厚梗阻性心肌病或左室流出道梗阻的患者是否可以使用血管加压药物?
推荐意见13:对于患有已知或疑似肥厚梗阻性心肌病或左室流出道梗阻的患者,应避免使用正性肌力药物,如果休克严重、濒临死亡,可考虑使用血管加压药物。(证据水平低,中推荐)
目前涉及到此问题的研究只有个案报告,可使用的药物包括去氧肾上腺素、去甲肾上腺素和多巴胺。
3.5 急诊未明确原因的休克问题14:尚未明确原因的休克患者如何选择血管加压药物?
推荐意见14:对于液体复苏无反应、尚未明确原因的休克患者,去甲肾上腺素可作为一线血管加压药物;在尚未建立中心静脉通路时也可先使用多巴胺或间羟胺作为过渡治疗。(证据水平高,强推荐)
部分休克患者发病急、病程短,经急诊初步诊治一段时间内仍不能明确其病因。研究表明,休克患者使用去甲肾上腺素与多巴胺疗效相当,但是,多巴胺可能与心律失常的发生率增加以及死亡率增加有关[12]。另一方面,实验显示去甲肾上腺素和肾上腺素之间是等效的,但肾上腺素与不良的代谢作用有关,如乳酸性酸中毒和胰岛素需求增加,而去甲肾上腺素在使用过程中的不良反应较小。因此,在尚未明确原因的休克患者中使用血管加压药物,可优先选择去甲肾上腺素。由于去甲肾上腺素外周输液一旦渗漏对组织的损伤较大,在尚未建立中心静脉通路时也可先给多巴胺或间羟胺作为过渡治疗。此外,使用儿茶酚胺类药物前应注意纠正酸中毒以增加药物敏感性。
问题15:尚未明确原因的休克患者是否可以联用血管加压药物?
推荐意见15:在尚未明确原因的休克中,如果首选药物使用到较大剂量仍未达到MAP > 65 mmHg的目标,则应增加第二个血管加压药物。(证据水平高,强推荐)
在所有休克类型的病例中,有26%~54%的患者增加了第二种血管加压药物;如果其他治疗均已实施,但MAP仍未达标,则可能需要增加第二个血管加压药物。
4 血管加压药物的血压管理目标问题16:使用血管加压药物时的血压管理目标是什么?
推荐意见16:在所有类型的休克中,MAP目标至少为65 mmHg;较高血压目标在特定患者能减少急性肾损伤,但可能会增加快速心律失常的风险,临床医生须在二者间权衡利弊。(证据水平高,强推荐)
当MAP低于60 mmHg,冠状动脉、肾和脑血管就会失去自动调节功能,机体血液无法从次要器官转移到重要的器官,此时的器官灌注完全依赖压力。当MAP低于45 mmHg时,大循环血流量减少到小于支持微循环的临界闭合压,器官的血流将会完全停止。虽然脓毒症休克指南建议MAP目标至少为65 mmHg[53],但在老年患者、高血压或动脉粥样硬化患者中,可能需要更高的MAP才能达到自动调节基线,脑卒中、脑外伤的患者也可能需要更高的MAP来应对增高的颅内压;但较高的血压(MAP 75~85 mmHg)可能会增加快速心律失常的风险,临床医生必须在低血压风险与血管加压药物潜在不良反应之间权衡利弊。
需要注意的是,休克的本质是微循环衰竭,在制定目标血压时需要以微循环改善为导向。尿量、皮肤花斑、神志状态是简单易得的微循环监测指标,乳酸清除率[54-56]和近红外光谱等方法或能提供较精确的复苏终点。
不同类型休克血管加压药物的选择流程见图 1。
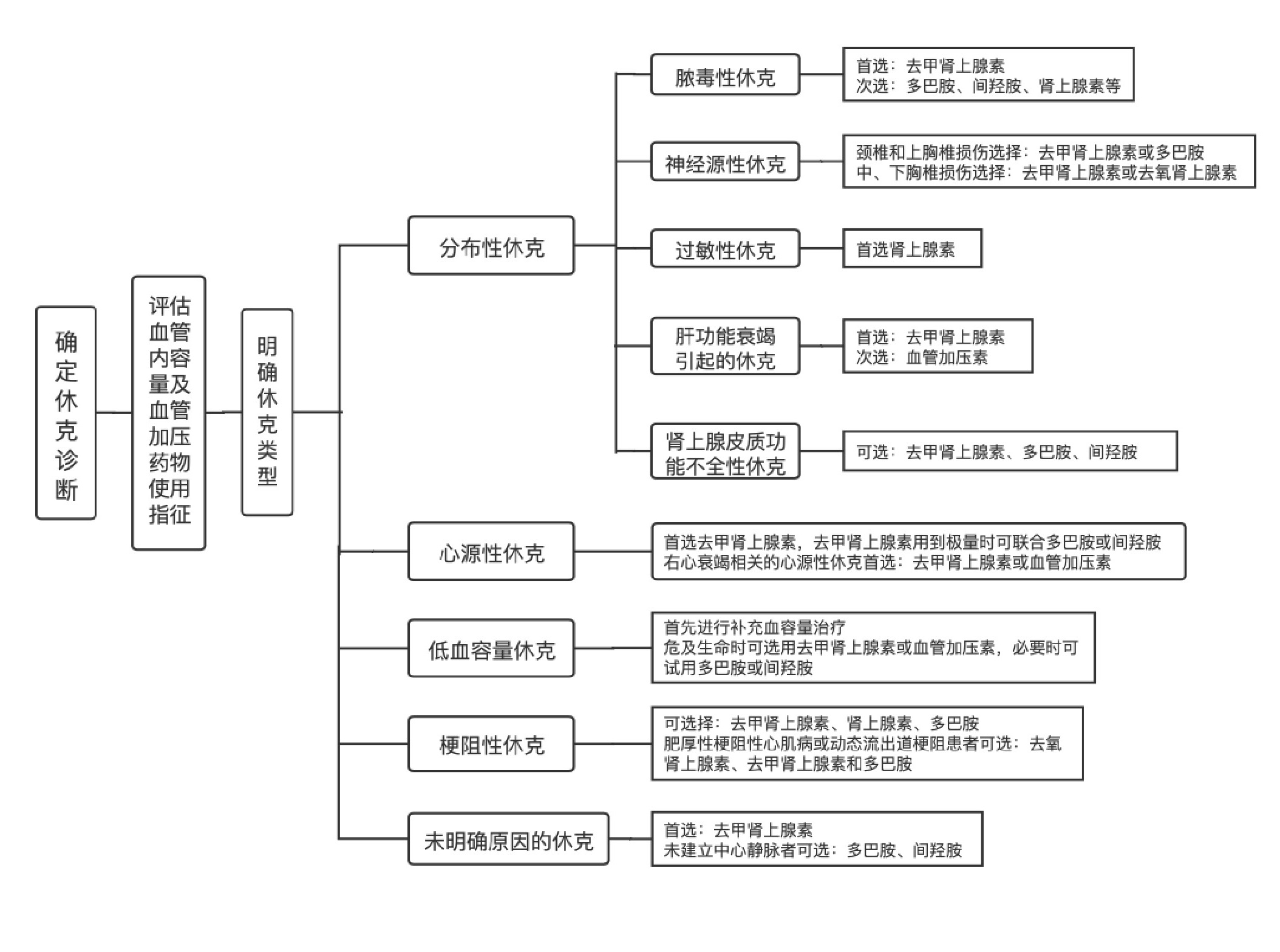
|
| 图 1 不同类型休克血管加压药物的选择流程图 |
|
|
问题17:血管加压药物何时可以撤除?
推荐意见17:当患者的原发疾病改善、血流动力学稳定,并对机体灌注状态进行全面评估之后,开始进行血管加压药物的撤除。如果血流动力学稳定,所有儿茶酚胺类药物均可以每隔5~10 min调整一次剂量;血管加压素的调整周期可能需要延长到每隔10~15 min。(证据水平中,强推荐)
问题18:对于正在接受几种不同血管加压药物治疗的患者,如何决定首先停用哪种药物?
推荐意见18:对于那些正在接受几种不同血管加压药物治疗的患者,需根据多种因素决定首先停用哪种药物。(证据水平中,强推荐)
确定首先停用哪种血管加压药物时,首要原则是先停用那些已对患者造成明显药物相关不良反应的药物,例如,脓毒症休克患者在使用去甲肾上腺素和去氧肾上腺素时出现心动过速或心房颤动,则先停用去甲肾上腺素以减少心动过速和心律失常的发生[1];如果一个心输出量减少的患者正在使用多巴胺和去氧肾上腺素,则先停用去氧肾上腺素,因其减少心输出量,而多巴胺则可能增加心输出量。
第二个要考虑的因素是先停用那些非一线的、不常用的药物,例如,如果患者正在接受血管加压素、去氧肾上腺素和去甲肾上腺素的治疗,并且准备好停用血管加压药物,那么应先停用去氧肾上腺素,然后再停用血管加压素,最后是甲肾上腺素。
第三个要考虑的因素是每个患者对不同血管加压药物的反应,例如,某患者使用去甲肾上腺素后血压升高不明显,但加用多巴胺后患者的MAP明显改善,这种情况下,临床医生应该首先减量去甲肾上腺素。
问题19:血管加压药物如何撤除?
推荐意见19:血管加压药需要根据一定的步骤进行撤药(证据水平中,强推荐)
首先,要确保患者具有稳定的血液动力学状态,当血压持续高于MAP目标时,在对机体灌注状态进行全面评估后,开始撤药。
第二,如果患者接受的血管加压药物不止一种,应决定先撤除的药物。
第三,将监护仪的报警范围调小,以增加敏感度,如将MAP报警参数调整为65~70 mmHg。
第四,在血管加压药物滴定过程中应保证足够的观察时间,将有助于减少MAP较大幅度的波动(儿茶酚胺类间隔5~10 min,血管加压素至少间隔10~15 min)。
第五,同时监测其他灌注指标如心率、中心静脉血氧饱和度、以及尿量等,综合评估;心率增加可能是对撤药不耐受的代偿性反应,提示需要减慢撤药速度以防随后的低血压。
最后,停用血管加压药物后,需要密切监测患者血流动力学和灌注指标,并使用较窄的报警窗口以及时发现不良后果。
6 急诊休克患者血管加压药物的使用途径问题20:通过外周静脉导管使用血管加压药物是否必然导致局部组织损伤?
推荐意见20:短期(< 1~2 h)通过正常使用的外周静脉导管、通过近端部位的静脉(肘正中或颈外静脉)输注血管加压药物不太可能引起局部组织损伤等并发症。(证据水平高,强推荐)
短期(1~2 h)通过外周静脉输注血管加压药物的患者很少发生皮肤坏死等并发症,在出现了并发症的报告中,近90%输注血管加压药物超过了6 h,其中86%的局部并发症发生于远端静脉(手、腕、前臂、足部静脉),而近端部位(肘正中,颈外静脉)使用血管加压药物所发生的并发症仅14%。发生局部组织损伤的血管加压药物中,占比最高的为去甲肾上腺素(>75%),其次为多巴胺(10%左右)[57],间羟胺组织损伤的报道最低。
大多数情况下,外周静脉通路可以快速方便地建立,先通过外周静脉输注血管加压药物可缩短药物到达患者体内的时间,进而减少患者从给药到血液动力学稳定所需的时间。基于急诊急救之需,策略性地过渡性使用外周静脉输注血管加压药物能快速稳定患者,也为其后置入中心静脉导管创造良好条件。
问题21:长时间输注血管加压药物时如何选择血管通路?
推荐意见21:长时间(> 2~6 h)输注血管加压药物应优先通过中心静脉导管。(证据水平高,强推荐)
尽管外周静脉血管通路较容易获得,但对于大多数患者,应该避免长期使用外周静脉输注血管加压药物,以使潜在的局部组织缺血风险最小化。当然,留置中心静脉导管需要一定的时间,不能因此而延迟血管加压药物的给药。
问题22:成人是否可以通过骨内通路输注血管加压药物?
推荐意见22:通过骨内通路输注血管加压药物对成人是安全的。(证据水平中,强推荐)
骨内通路用于输液总体安全,没有发现成人通过骨内通路输注血管加压药物出现局部并发症的报道。
常用血管加压药物作用特点,见附录。
总之,急诊休克患者常需使用血管加压药物,我们需要充分认识和掌握这些药物的用药指征、选用何种药物、如何使用、治疗目标以及药物的撤除等。此共识主要基于临床证据,并结合具体临床实践,希望能对指导急诊医生、护士安全有效地使用这些药物有所帮助。
本文附录见中华急诊网(www.cem.org.cn)本文相应html格式链接。
利益冲突 所有作者均声明不存在利益冲突
执笔人: 刘业成
共识专家(按姓氏首字母排序):
曹钰(四川大学华西医院) 柴艳芬(天津医科大学总医院) 陈凤英(内蒙古医科大学附属医院) 陈晓辉(广州医科大学附属第二医院) 陈旭岩(清华大学附属北京清华长庚医院) 邓颖(哈尔滨医科大学第二医院) 封宇飞(北京大学人民医院) 高恒波(河北医科大学第二医院) 郭伟(北京天坛医院) 韩小彤(湖南省人民医院) 蒋龙元(中山大学孙逸仙纪念医院) 李培武(兰州大学第二医院) 李小刚(中南大学湘雅医院) 李欣(广东省人民医院) 李燕(山西医科大学第二医院) 刘蕾(北京医院) 刘继海(中国医学科学院北京协和医院) 刘业成(中国医学科学院北京协和医院) 卢中秋(温州医科大学附属第一医院) 马青变(北京大学第三医院) 米玉红(北京安贞医院) 聂时南(解放军东部战区总医院/南京大学医学院附属金陵医院) 彭鹏(新疆医科大学附属第一医院) 秦历杰(河南省人民医院) 商德亚(山东省立医院) 田英平(河北医科大学第二医院) 王国兴(北京友谊医院) 王晶(北京宣武医院) 王旭东(航天中心医院) 王振杰(蚌埠医学院第一附属医院) 吴利东(南昌大学第二附属医院) 邢吉红(吉林大学第一医院) 杨立山(宁夏医科大学总医院) 于学忠(中国医学科学院北京协和医院) 曾红科(广东省人民医院) 张波(中国医学科学院北京协和医院) 张文武(深圳宝安区人民医院) 张新超(北京医院) 赵斌(北京积水潭医院) 赵敏(中国医科大学附属盛京医院) 赵晓东(解放军总医院第四医学中心) 周荣斌(解放军总医院第七医学中心) 朱长举(郑州大学第一附属医院) 朱华栋(中国医学科学院北京协和医院)
| [1] | Udy AA, Finnis M, Jones D, et al. Incidence, patient characteristics, mode of drug delivery, and outcomes of septic shock patients treated with vasopressors in the arise trial[J]. Shock, 2019, 52(4): 400-407. DOI:10.1097/shk.0000000000001281 |
| [2] | Komorowski M, Celi LA, Badawi O, et al. The Artificial Intelligence Clinician learns optimal treatment strategies for Sepsis in intensive care[J]. Nat Med, 2018, 24(11): 1716-1720. DOI:10.1038/s41591-018-0213-5 |
| [3] | Gamper G, Havel C, Arrich J, et al. Vasopressors for hypotensive shock[J]. Cochrane Database Syst Rev, 2016, 2(2): CD003709. DOI:10.1002/14651858.CD003709.pub4 |
| [4] | 杨建坤, 赵丽. 血管活性药物治疗脓毒症休克的研究进展[J]. 实用医学杂志, 2018, 34(11): 1808-1811. DOI:10.3969/j.issn.1006-5725.2018.11.014 |
| [5] | Robinson A. What's the best vasopressor in septic shock?[J]. Emerg Med J, 2010, 27(7): 556-558. DOI:10.1136/emj.2010.097329 |
| [6] | Bion J, Jaeschke R, Thompson BT, et al. Surviving sepsis Campaign: International guidelines for management of severe Sepsis and septic shock: 2008[J]. Intensive Care Med, 2008, 34(6): 1163-1164. DOI:10.1007/s00134-008-1090-z |
| [7] | 李树贵. 间羟胺对脓毒症休克的治疗效果[J]. 临床医药文献电子杂志, 2019, 6(5): 55. DOI:10.16281/j.cnki.jocml.2019.05.048 |
| [8] | Cheng L, Yan J, Han ST, et al. Comparative efficacy of vasoactive medications in patients with septic shock: a network meta-analysis of randomized controlled trials[J]. Crit Care, 2019, 23(1): 1-14. DOI:10.1186/s13054-019-2427-4 |
| [9] | Hammond DA, Ficek OA, Painter JT, et al. Prospective open-label trial of early concomitant vasopressin and norepinephrine therapy versus initial norepinephrine monotherapy in septic shock[J]. Pharmacotherapy, 2018, 38(5): 531-538. DOI:10.1002/phar.2105 |
| [10] | Oliveira S. Early vasopressin application in shock[J]. Crit Care. Conference: Sepsis 2011 Beijing, China. Conference Start: 20111026. Conference End: 20111028. Conference Publication 2011: (Var. Pagings), 15 S2. |
| [11] | Russell JA, Walley KR, Singer J, et al. Vasopressin versus norepinephrine infusion in patients with septic shock[J]. N Engl J Med, 2008, 358(9): 877-887. DOI:10.1056/nejmoa067373 |
| [12] | de Backer D, Biston P, Devriendt J, et al. Comparison of dopamine and norepinephrine in the treatment of shock[J]. N Engl J Med, 2010, 362(9): 779-789. DOI:10.1056/nejmoa0907118 |
| [13] | Walters BC, Hadley MN, Hurlbert RJ, et al. Guidelines for the management of acute cervical spine and spinal cord injuries[J]. Neurosurgery, 2013, 60(CN_suppl_1): 82-91. DOI:10.1227/01.neu.0000430319.32247.7f |
| [14] | Sheikh A, Shehata YA, Brown G, et al. Adrenaline (epinephrine) for the treatment of anaphylaxis with and without shock[J]. Cochrane Database of Systematic Reviews, 2008, 8(4): CD006312. DOI:10.1002/14651858.CD006312.pub2 |
| [15] | Lieberman P, Nicklas RA, Oppenheimer J, et al. The diagnosis and management of anaphylaxis practice parameter: 2010 Update[J]. J Allergy Clin Immunol, 2010, 126(3): 477-480. e42. DOI:10.1016/j.jaci.2010.06.022 |
| [16] | Simons FER, Ardusso LRF, Bilò MB, et al. World Allergy Organization anaphylaxis guidelines: summary[J]. J Allergy Clin Immunol, 2011, 127(3) 587-593. e1-22. DOI:10.1016/j.jaci.2011.01.038 |
| [17] | Soar J, Perkins GD, Abbas G, et al. European Resuscitation Council Guidelines for Resuscitation 2010 Section 8. Cardiac arrest in special circumstances: Electrolyte abnormalities, poisoning, drowning, accidental hypothermia, hyperthermia, asthma, anaphylaxis, cardiac surgery, trauma, pregnancy, electrocution[J]. Resuscitation, 2010, 81(10): 1400-1433. DOI:10.1016/j.resuscitation.2010.08.015 |
| [18] | Ponniah M, Saravanan PA, Jeslin L, et al. Role of norepinephrine in anaphylaxis[J]. J Anaes Clini Pharma, 2009, 25(2): 244-245. |
| [19] | 刘晓峰, 孙自勤. 美国肝病研究学会(AASLD)急性肝衰竭诊治指南(2011更新版)简介[J]. 医学与哲学(B), 2012, 33: 20-22. |
| [20] | Larson AM, (2011). Acute Liver Failure, [M] Schiff's Diseases of the Liver, 11th Ed. (eds ER Schiff, WC Maddrey, MF Sorrell), Wiley-Blackwell, Oxford, UK. DOI: 10.1002/9781119950509.ch19. |
| [21] | Patton H, Misel M, Gish RG. Acute liver failure in adults: an evidence-based management protocol for clinicians[J]. Gastroenterol Hepatol (N Y), 2012, 8(3): 161-212. |
| [22] | Olson JC, Wendon JA, Kramer DJ, et al. Intensive care of the patient with cirrhosis[J]. Hepatology, 2011, 54(5): 1864-1872. DOI:10.1002/hep.24622 |
| [23] | Wagener G, Kovalevskaya G, Minhaz M, et al. Vasopressin deficiency and vasodilatory state in end-stage liver disease[J]. J Cardiothorac Vasc Anesth, 2011, 25(4): 665-670. DOI:10.1053/j.jvca.2010.09.018 |
| [24] | Matsumoto S, Hagiwara S, Kusaka J, et al. Catecholamine-resistant shock and hypoglycemic Coma after cardiotomy in a patient with unexpected isolated ACTH deficiency[J]. J Anesth, 2011, 25(3): 431-434. DOI:10.1007/s00540-011-1118-3 |
| [25] | Mebazaa A, Combes A, Diepen SA, et al. Management of cardiogenic shock complicating myocardial infarction[J]. Intensive Care Med, 2018, 44(6): 760-773. DOI:10.1007/s00134-018-5214-9 |
| [26] | 陈玉国, 葛均波, 郭金成, 等. 心原性休克诊断和治疗中国专家共识(2018)[J]. 中华心血管杂志, 2019, 47(4): 265-277. DOI:10.3760/cma.j.issn.0253-3758.2019.04.003 |
| [27] | Levy B, Buzon J, Kimmoun A. Inotropes and vasopressors use in cardiogenic shock: when, which and how much?[J]. Curr Opin Crit Care, 2019, 25(4): 384-390. DOI:10.1097/MCC.0000000000000632 |
| [28] | van Diepen S, Katz JN, Albert NM, et al. Contemporary management of cardiogenic shock: a scientifific statement from the American Heart Association[J]. Circulation, 2017, 136: e268-e232. DOI:10.1161/CIR.0000000000000525 |
| [29] | Harjola VP, Mebazaa A, Čelutkienė J, et al. Contemporary management of acute right ventricular failure: a statement from the heart failure association and the working group on pulmonary circulation and right ventricular function of the European Society of Cardiology[J]. Eur J Heart Fail, 2016, 18(3): 226-241. DOI:10.1002/ejhf.478 |
| [30] | St-Onge M, Anseeuw K, Cantrell FL, et al. Experts consensus recommendations for the management of calcium channel blocker poisoning in adults[J]. Crit Care Med, 2017, 45(3): e306-e315. DOI:10.1097/ccm.0000000000002087 |
| [31] | Holger JS, Engebretsen KM, Stellpflug SJ, et al. Critical care management of verapamil and diltiazem overdose with a focus on vasopressors: a 25-year experience at a single center[J]. Ann Emerg Med, 2014, 63(1): 91-92. DOI:10.1016/j.annemergmed.2013.10.036 |
| [32] | Katzung KG, Leroy JM, Boley SP, et al. A randomized controlled study comparing high-dose insulin to vasopressors or combination therapy in a porcine model of refractory propranolol-induced cardiogenic shock[J]. Clin Toxicol, 2019, 57(11): 1073-1079. DOI:10.1080/15563650.2019.1580372 |
| [33] | Russell JA, Rush B, Boyd J. Pathophysiology of septic shock[J]. Crit Care Clin, 2018, 34(1): 43-61. DOI:10.1016/j.ccc.2017.08.005 |
| [34] | Gauss T, Hamada S, Duchateau F, et al. Prehospital use of norepinephrine does not reduce total amount of prehospital fluid in hemorrhagic shock. Intensive care medicine. Spring, New York, USA: Springer, 2011: S151. |
| [35] | Hamada S, Gauss T, Harrois A, et al. Prehospital control of systolic arterial pressure in haemorrhagic shock[M]. Intensive care medicine. Spring, New York, USA: Springer, 2012: S26. |
| [36] | van Haren RM, Thorson CM, Valle EJ, et al. Vasopressor use during emergency trauma surgery[J]. Am Surg, 2014, 80(5): 472-478. DOI:10.1177/000313481408000518 |
| [37] | Rossaint R, Bouillon B, Cerny V, et al. The European guideline on management of major bleeding and coagulopathy following trauma: fourth edition[J]. Crit Care, 2016, 20(1): 1-55. DOI:10.1186/s13054-016-1265-x |
| [38] | ATLS Advanced Trauma Life Support for doctors - student course manual. Ninth Edition: American College of Surgeons, 2012. |
| [39] | Spahn DR, Bouillon B, Cerny V, et al. Management of bleeding and coagulopathy following major trauma: an updated European guideline[J]. Crit Care, 2013, 17(2): 1-45. DOI:10.1186/cc12685 |
| [40] | Cohn SM, McCarthy J, Stewart RM, et al. Impact of low-dose vasopressin on trauma outcome: prospective randomized study[J]. World J Surg, 2011, 35(2): 430-439. DOI:10.1007/s00268-010-0875-8 |
| [41] | Collier B, Dossett L, Mann M, et al. Vasopressin use is associated with death in acute trauma patients with shock[J]. J Crit Care, 2010, 25(1): 173. e9-173.14. DOI:10.1016/j.jcrc.2009.05.003 |
| [42] | Hamada SR, Gauss T, Pann J, et al. European trauma guideline compliance assessment: the ETRAUSS study[J]. Crit Care, 2015, 19(1): 1-8. DOI:10.1186/s13054-015-1092-5 |
| [43] | Dünser M, Hjortrup PB, Pettilä V. Vasopressors in shock: are we meeting our target and do we really understand what we are aiming at?[J]. Intensive Care Med, 2016, 42(7): 1176-1178. DOI:10.1007/s00134-016-4269-8 |
| [44] | Schnüriger B, Inaba K, Wu T, et al. Crystalloids after primary colon resection and anastomosis at initial trauma laparotomy: excessive volumes are associated with anastomotic leakage[J]. J Trauma: Inj Infect Crit Care, 2011, 70(3): 603-610. DOI:10.1097/ta.0b013e3182092abb |
| [45] | Beloncle F, Meziani F, Lerolle N, et al. Does vasopressor therapy have an indication in hemorrhagic shock?[J]. Ann Intensive Care, 2013, 3(1): 13. DOI:10.1186/2110-5820-3-13 |
| [46] | Morrison CA, Carrick MM, Norman MA, et al. Hypotensive resuscitation strategy reduces transfusion requirements and severe postoperative coagulopathy in trauma patients with hemorrhagic shock: preliminary results of a randomized controlled trial[J]. J Trauma, 2011, 70(3): 652-663. DOI:10.1097/ta.0b013e31820e77ea |
| [47] | Cohn SM, McCarthy J, Stewart RM, et al. Impact of low-dose vasopressin on trauma outcome: prospective randomized study[J]. World J Surg, 2011, 35(2): 430-439. DOI:10.1007/s00268-010-0875-8 |
| [48] | David JS, Voiglio EJ, Cesareo E, et al. Prehospital parameters can help to predict coagulopathy and massive transfusion in trauma patients[J]. Vox Sang, 2017, 112(6): 557-566. DOI:10.1111/vox.12545 |
| [49] | Spahn DR, Bouillon B, Cerny V, et al. The European guideline on management of major bleeding and coagulopathy following trauma: fifth edition[J]. Crit Care, 2019, 23(1): 1-74. DOI:10.1186/s13054-019-2347-3 |
| [50] | Hylands M, Godbout MP, Mayer SK, et al. Vasopressor use following traumatic injury – A single center retrospective study[J]. PLoS One, 2017, 12(4): e0176587. DOI:10.1371/journal.pone.0176587 |
| [51] | Carney N, Totten AM, O'Reilly C, et al. Guidelines for the management of severe traumatic brain injury, fourth edition[J]. Neurosurgery, 2017, 80(1): 6-15. DOI:10.1227/neu.0000000000001432 |
| [52] | Bahloul M, Chaari A, Kallel H, et al. Pulmonary embolism in intensive care unit: Predictive factors, clinical manifestations and outcome[J]. Ann Thorac Med, 2010, 5(2): 97. DOI:10.4103/1817-1737.62473 |
| [53] | Dellinger RP, Levy MM, Rhodes A, et al. Surviving Sepsis campaign[J]. Crit Care Med, 2013, 41(2): 580-637. DOI:10.1097/ccm.0b013e31827e83af |
| [54] | da Silva Ramos FJ, Azevedo LCP. Hemodynamic and perfusion end points for volemic resuscitation in Sepsis[J]. Shock, 2010, 34(7): 34-39. DOI:10.1097/shk.0b013e3181e7e642 |
| [55] | Dettmer M, Holthaus CV, Fuller BM. The impact of serial lactate monitoring on emergency department resuscitation interventions and clinical outcomes in severe sepsis and septic shock: an observational cohort study[J]. Shock, 2015, 43(1): 55-61. DOI:10.1097/shk.0000000000000260 |
| [56] | Wacharasint P, Nakada TA, Boyd JH, et al. Normal-range blood lactate concentration in septic shock is prognostic and predictive[J]. Shock, 2012, 38(1): 4-10. DOI:10.1097/shk.0b013e318254d41a |
| [57] | Loubani OM, Green RS. A systematic review of extravasation and local tissue injury from administration of vasopressors through peripheral intravenous catheters and central venous catheters[J]. J Crit Care, 2015, 30(3): 653. e9-653.17. DOI:10.1016/j.jcrc.2015.01.014 |
| [58] | Klabunde RE. Normal and abnormal blood pressure (physiology, pathophysiology and treatment)[M]. Indianapolis (IN): Richard E. Klabunde (Self published); 2013. |
| [59] | Morelli A, Ertmer C, Rehberg S, et al. Continuous terlipressin versus vasopressin infusion in septic shock (TERLIVAP): a randomized, controlled pilot study[J]. Crit Care, 2009, 13(4): 1-14. DOI:10.1186/cc7990 |
| [60] | Liu ZM, Chen J, Kou Q, et al. Terlipressin versus norepinephrine as infusion in patients with septic shock: a multicentre, randomised, double-blinded trial[J]. Intensive Care Med, 2018, 44(11): 1816-1825. DOI:10.1007/s00134-018-5267-9 |
 2021, Vol. 30
2021, Vol. 30


