氧气治疗(氧疗)是急诊常用的治疗手段之一,合理氧疗能使患者获益,而不恰当的氧疗,非但不能使患者获益甚至有害。我国目前尚无统一的急诊氧疗规范,且仍存在众多误区。急诊常见急危重症,如急性心肌梗死[1]、慢性阻塞性肺病(COPD)[2]、失血性休克[3]等在不伴有低氧血症的情况下可能并不需要常规氧疗,目前尚缺乏证据显示氧疗能够使血氧水平正常的患者获益[4]。因此亟需制定氧疗共识,规范氧疗行为。
本共识总结目前已有证据,结合我国急诊氧疗特点,提出氧疗处方、降阶梯和目标导向原则。必须注意氧疗仅为改善患者缺氧的支持手段,临床仍应密切关注患者原发疾病的诊治。
1 专用术语与定义氧气治疗(氧疗):使用高于空气氧体积分数的气体对患者进行治疗。
低氧血症:指血液中的动脉血氧分压(PaO2)降低。大多数的学者将标准大气压下PaO2<60 mmHg、经皮血氧饱和度(SpO2)<90%,作为低氧血症的标准[5, 6]。
缺氧:指氧供不足以满足氧需求的病理生理状态。氧疗可以在某种程度上改善缺氧,但氧疗对于缺氧改善的程度取决于缺氧的类型。缺氧按照其原因可分为4类:低张性缺氧、血液性缺氧、循环性缺氧、组织性缺氧。
低流量装置:装置提供的空氧混合气体流速低于自主吸气时的气体流速,吸气时有外源性空气补充。
高流量装置:装置提供的空氧混合气体流速高于自主吸气时的气体流速,吸气时没有外源性空气补充。
储氧系统:储氧系统可将氧气储存在储气囊中,吸气时可无外源性气体补充,但若储气囊未能储存足够氧气,吸气时将增加吸气负荷。
2 氧疗的基本原则 2.1 氧疗的处方原则氧疗中应将氧气作为一种特殊的药物来使用,开具氧疗处方或医嘱。
2.2 氧疗的降阶梯原则对于病因未明的严重低氧血症患者,应贯彻降阶梯原则,根据病情选择从高浓度至低浓度的氧疗方式。
2.3 氧疗的目标导向原则根据不同疾病选择合理的氧疗目标。有CO2潴留风险的患者,SpO2推荐目标为88%~93%,对于无CO2潴留风险的患者SpO2推荐目标为94%~98%。
3 氧疗的临床实施 3.1 保证患者生命安全前提下评估患者是否需要氧疗接诊患者后,首先判断患者是否为崩溃气道。崩溃气道患者无法保证基本的通气和氧合,参照《急诊气道管理共识》处理[7]。
对于非崩溃气道的患者,氧疗应当以纠正患者的低氧血症为目的,需要在氧疗开始前了解患者血氧饱和度情况,采用脉搏氧饱和度(SpO2)或动脉血氧饱和度(SaO2)进行监测。不推荐给予无低氧血症的患者氧疗,任何情况下的氧疗均需同时记录吸氧浓度。
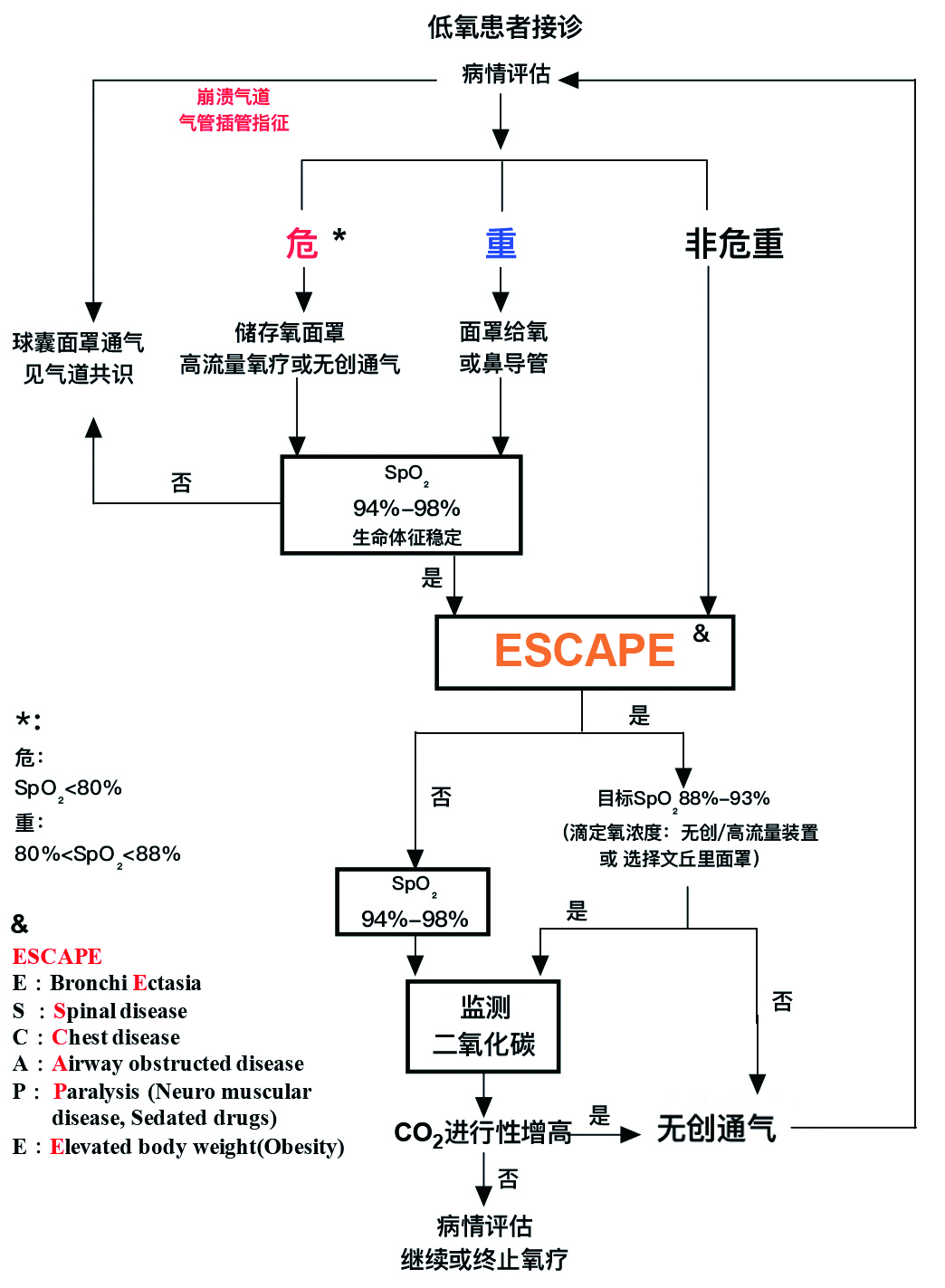
3.2 使用ESCAPE工具设定氧疗目标,根据病情危重程度选择合适的氧疗工具健康成人SpO2的正常范围为96%~98%[5]。吸入高浓度氧可抑制肺血管收缩[8-9],导致吸收性肺不张及肺泡通气量下降。慢性CO2潴留患者吸入高浓度氧可加重病情[10-11],因此,推荐使用筛查CO2潴留的“ESCAPE”工具,根据是否存在CO2潴留的高危因素制定不同的氧疗目标。对于存在CO2潴留高危因素的患者推荐氧合目标为SpO2: 88%~93%[12-14]。而无CO2潴留高危因素的患者,推荐其SpO2目标为94%~98%。
根据患者病情危重程度(图 1)选择面罩或鼻导管给予氧疗(危:患者SpO2<80%;重:88%>SpO2>80%)可根据病情选择高浓度或低浓度氧疗工具。
|
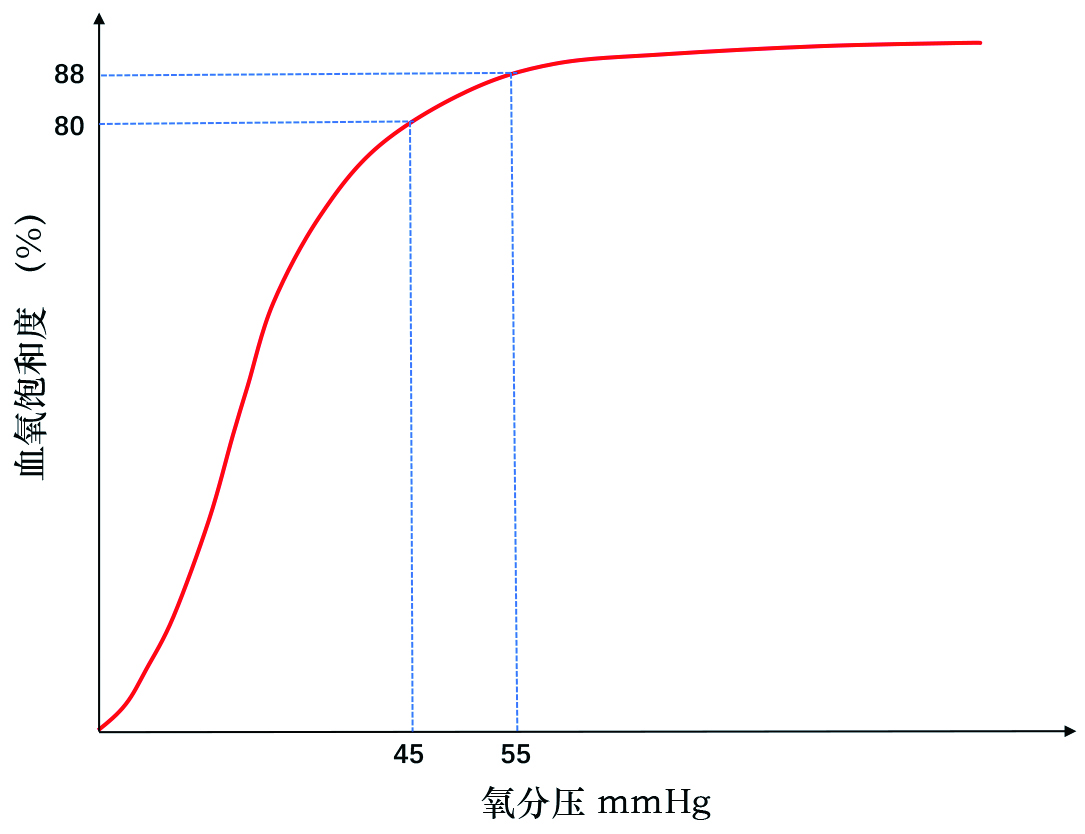
| 当氧饱和度低于80%,氧分压将呈线性下降,当氧饱和度高于88%,氧饱和度随氧分压变化将趋于平坦,因此将SpO2 80%与88%作为判断病情的标准(海平面,1个大气压水平下) 图 1 氧解离曲线 |
|
|
CO2潴留危险因素评估ESCAPE原则
E:Bronchi Ectasia 支气管扩张
S:Spinal disease 脊柱畸形或截瘫
C:Chest disease 胸壁疾病
A:Airway obstructed diseas, 气道阻塞性疾病(COPD、哮喘、肺纤维化)
P:Paralysis 瘫痪(神经肌肉接头疾病,药物过量)
E:Elevated body weight 体质量增加,肥胖
3.3 动态评估氧疗开始后应当每5~10 min评估患者SpO2变化情况,若SpO2未能上升至目标范围,应当积极寻找原因并行血气分析检查全面评估患者情况。若SpO2上升至目标范围内,存在ESCAPE高危因素应当在30~60 min内复查血气了解血CO2水平,若不存在ESCAPE高危因素,且临床情况稳定则无需复查血气。
3.4 氧疗的维持与撤离稳定的恢复期患者,SpO2稳定于目标区间高限一段时间后(通常4~8 h)可逐渐降低吸入氧气浓度。若心率、呼吸频率、SpO2稳定,可酌情复查血气,逐渐降低吸入氧浓度直至停止氧疗。终止氧疗后,吸入空气时的SpO2应当至少监测5 min。若SpO2仍处于目标范围内,可随后每1 h评估一次。若停止氧疗后出现低氧,则应当寻找恶化的原因,若氧合仍不能维持,应当再次给予重新评估并选择合理的氧疗方法。若患者原发疾病改善,且SpO2在目标范围,可根据具体情况继续当前氧疗方式,直至停止氧疗。
某些患者可能在安全的停止氧疗后,于轻微体力活动时出现间歇性的低氧,可考虑允许患者在体力活动增加时接受氧疗,若出现一过性无症状的血氧饱和度下降,并不需要氧疗。氧疗的临床实施见图 2。
|
| 图 2 氧疗流程图 |
|
|
鼻导管是临床最常用的吸氧装置。鼻导管吸入氧体积分数与氧流量有关。在潮气量500 mL,频率20次/min,呼气末暂停0.5 s,吸呼比1:2,口鼻死腔50 ml,氧气流速≤5 L/min情况下可采用如下公式进行计算。

|
但由于患者呼吸方式不同导致计算值偏离实际吸氧体积分数。此外鼻导管吸氧无法充分湿化,超过5 L/min的流速时患者难以耐受。
4.2 面罩常用面罩见图 3。
|
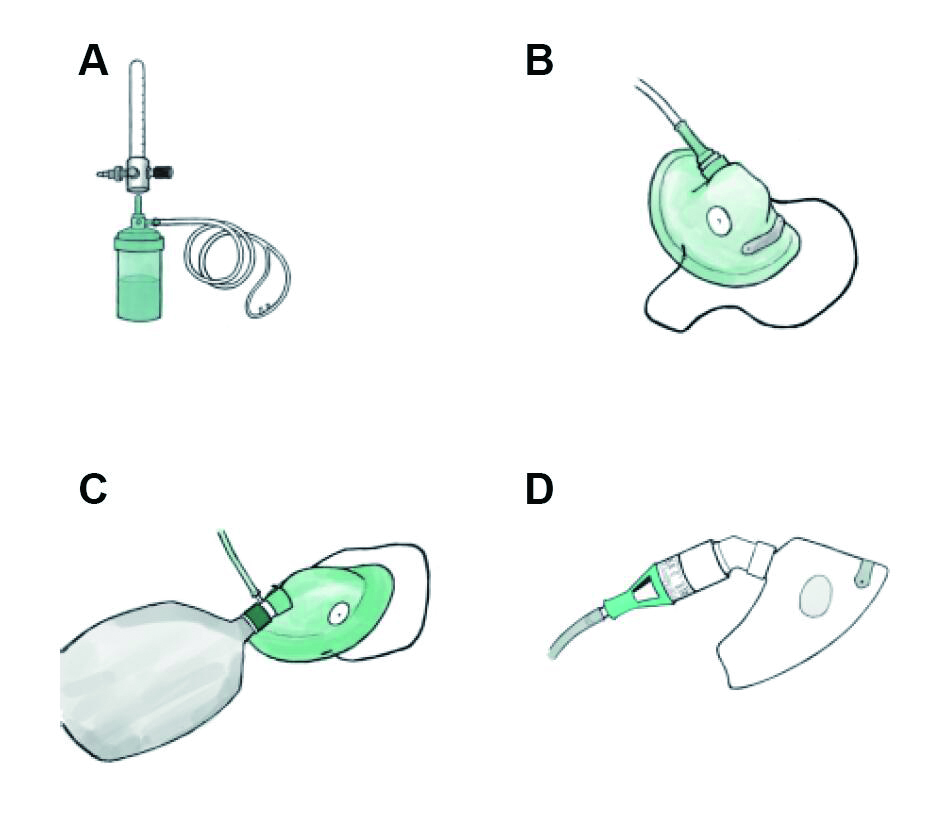
| A鼻导管吸氧装置;B普通面罩吸氧装置;C:储氧面罩;D:文丘里面罩 图 3 常用吸氧装备 |
|
|
普通面罩可提供40%~60%的吸入氧体积分数,适用于低氧血症且不伴有高碳酸血症风险的患者。使用时面罩需紧贴口鼻周围,由弹力带固定于枕部。小于5 L/min的氧气流速时,面罩内的CO2将难以被完全冲刷导致CO2复吸,因此普通面罩吸氧流速不应低于5 L/min[15]。
4.2.2 部分重复呼吸和无重复呼吸储氧面罩储氧面罩在普通面罩下附加体积600~1 000mL的储气囊,当储气囊充满时,吸氧体积分数可以达到60%以上。部分重复呼吸面罩在面罩与储气囊之间无单向阀,导致患者重复吸入部分呼出气体。在密闭较好的部分重复呼吸面罩,氧流量为6~10 L/min时,吸入氧体积分数可达35%~60%。无重复呼吸面罩在面罩与储气囊之间有单向阀,从而避免吸气相时重复吸入呼出气。为保证面罩内的呼出气体能够被冲刷出去,氧流量至少要6 L/min。储氧面罩给氧体积分数高于普通面罩,不适用于有CO2潴留风险的COPD患者。
3.2.3 文丘里面罩文丘里面罩(Venturi面罩)是可调节的高流量精确给氧装置。吸氧体积分数设定<40%时与实测值误差<2%;吸入氧体积分数设定为40%以上时与实测值相差10 %左右。
文丘里面罩的作用原理为氧气经狭窄的孔道进入面罩,产生喷射气流使面罩周围产生负压,与大气的压力差促使一定量的空气流入面罩。随着供氧流速的增加,进入面罩内的空气流速也相应增加,且喷射入面罩的气流通常大于患者吸气时的最高流速要求,因此吸氧体积分数恒定。此外,高流速的气体不断冲刷面罩内部,呼出气中的CO2难以在面罩潴留,故无重复呼吸。文丘里面罩可提供24%,28%、31%、35%、40%和60%浓度的氧气。因文丘里面罩可以实现高流量低浓度给氧,适合伴高碳酸血症的低氧患者。使用文丘里面罩时,首先设定患者的吸入氧体积分数,其次根据患者的呼吸情况决定面罩提供的气体流量,最后调节氧源的给氧流量。
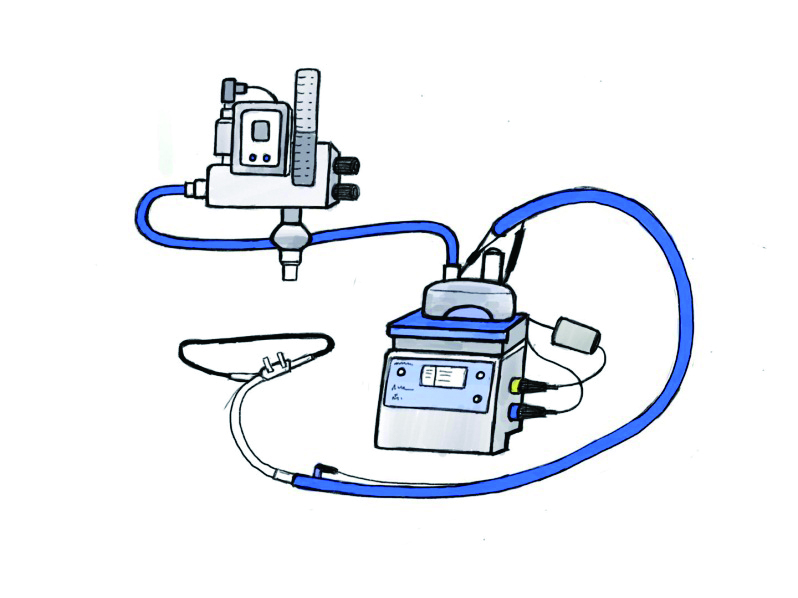
3.2.4 高流量氧疗经鼻高流量氧疗装置包括鼻导管吸氧系统(加温湿化器,封闭式呼吸管路,双短鼻塞导管)和空氧混合器。能输送流速最高达60 L/min的空氧混合气体,氧体积分数、流量可调,具有主动加温加湿功能。主要应用在急性呼吸衰竭、拔管后的序贯吸氧治疗、支气管镜等其他有创操作时。经鼻高流量氧疗设备在临床应用中疗效最明显的是急性低氧性呼吸衰竭的患者。高流量氧疗在治疗这类患者时,与常规氧疗和无创通气对比,能够降低病死率及插管率[16-17]。但应用于CO2潴留的患者效果尚不明确[18]。若患者鼻唇部结构存在异常或不能保持口唇闭合,将影响氧疗效果。
高流量氧疗系统见图 4。经湿化高流量鼻导管通气(HHFNC)可提供高流速气体[19],冲刷鼻咽部解剖死腔中的CO2,减少CO2的重复呼吸,同时提高肺换气效率[18, 20]。其次,鼻咽腔与气体、气体内部之间的摩擦会对吸气产生明显的阻力,HHFNC通过给予较高的气体流速,减少了克服该阻力所需的呼吸功。再次,HHFNC可产生持续气道正压。最后,HHFNC系统的加温(37℃)加湿(100%相对湿度)功能可以达到生理需求,减少生理加温加湿的能量消耗,提高了患者的舒适度及耐受性。
|
| 图 4 高流量氧疗系统 |
|
|
上述各种氧疗设备比较,见表 1。
| 氧疗设备 | 流量L/min | 输送氧体积分数 | 优缺点 |
| 低流量氧疗设备 | |||
| 鼻导管 适于低流量、低浓度给氧 流速1~6L/min 氧体积分数25%~45% |
1 | 25% | 优点: 简便、快捷、价廉 满足大部分轻症患者 耐受性相对好,不影响患者进食、说话 缺点: 供氧体积分数不稳定,受潮气量、呼吸频率等多种因素影响 不能提供高浓度氧 长时间或5 L/min湿化不足,耐受性变差 |
| 2 | 29% | ||
| 3 | 33% | ||
| 4 | 37% | ||
| 5 | 41% | ||
| 6 | 45% | ||
| 普通面罩 适用于高浓度给氧 流速6~10 L/min 氧体积分数35%~60% |
6 | 35% | 优点: 简便、经济 湿化及给氧体积分数比鼻导管高 不会窒息,比较适用于缺氧严重,而无CO2潴留的患者 缺点: 幽闭感,影响进食、说话,有误吸风险 氧流量低于5 L/min会致CO2重复吸入 |
| 7 | 41% | ||
| 8 | 47% | ||
| 9 | 53% | ||
| 10 | 60% | ||
| 高流量氧疗设备 | |||
| 文丘里面罩 适用于精确给氧的患者 流速2~15 L/min氧体积分数24%~60% 通过旋转或不同颜色来输送目标氧体积分数 |
蓝色~2 | 24% | 优点: 精确给氧,流量高 患者呼吸模式不影响吸氧体积分数 面罩不必与面部紧密接触,相对舒适 基本无CO2重复吸入,适于低氧伴CO2潴留的患者 缺点: 价格相对贵,湿化能力一般,氧体积分数有限 氧流量与氧体积分数之间需匹配 |
| 白色~4 | 28% | ||
| 橙色~6 | 31% | ||
| 黄色~8 | 35% | ||
| 红色~10 | 40% | ||
| 绿色~15 | 60% | ||
| 高流量氧疗 流速~60 L/min氧体积分数21%~100% 温度37℃ 绝对湿度44 mg H2O/L,相对湿度100% |
~60 | 21%~100% | 优点: 精确给氧 良好湿化、温化 舒适性、依从性好 死腔冲洗效应 降低呼吸功,低水平气道正压 应用范围广泛,效果明显优于普通氧疗,不劣于NPPV缺点: 需专门设备和导管价格昂贵 |
| 储氧面罩 适用于高浓度给氧 与储氧袋配合使用600~1000 ml 流速10~15 L/min 氧体积分数可达100% |
10~15 | 80%~100% | 优点: 提供更高浓度氧,适用于严重缺氧患者 缺点: 幽闭感,影响进食、说话,有误吸风险 非重复面罩若氧流量不足,会增加吸气负荷 |
| 双侧无活瓣 | 80%~85% | ||
| 一侧有活瓣 | 85%~90% | ||
| 双侧有活瓣 | 95%~100% |
慢性阻塞性肺疾病(COPD)是一种重要的慢性呼吸系统疾病,其特点为不完全可逆的气流受限。COPD急性加重期:推荐初始SpO2为88%~92%[11]。通过鼻导管的低流量氧疗是最简单的氧疗方式,适用于多数轻中度COPD患者,在应用氧疗后需对患者SpO2进行再评估,调整氧疗方式以达到目标SpO2。由于存在重复吸入二氧化碳及吸入氧体积分数过高因素,普通面罩及储氧面罩不推荐用于COPD患者,可考虑使用文丘里面罩或HHFNC。
5.2 急性心肌梗死对于怀疑或确诊心肌梗死的患者,在没有低氧血症的情况下,尚不能确定对缺血部位的心肌提供高浓度的氧是否可使患者获益。但局部的高氧体积分数可能导致血管收缩,增加血管阻力从而减少心肌氧供。建议心肌梗死时无ESCAPE风险的患者维持血氧饱和度94%~98%,有ESCAPE风险的患者维持血氧饱和度88%~92%,氧疗应当基于以上目标谨慎使用。
5.3 休克有证据表明早期纠正休克患者的低氧可改善预后,但无证据表明休克患者高于正常的氧输送可使患者获益[3, 21, 22]。对于休克患者的血氧饱和度目标仍有争议,大多数的指南认为休克患者的SaO2不应低于90%,建议将SpO2 94%~98%作为理想目标[23, 24]。可首先使用储氧面罩15 L/min开始氧疗,连续监测动脉血气变化。若循环稳定可考虑降低吸入氧体积分数。对于存在CO2潴留风险的患者,则需要临床医师仔细权衡低氧与呼吸性酸中毒的风险,必要时考虑使用无创或有创通气辅助呼吸。
5.4 急性脑卒中急性脑卒中伴低氧血症多发生于夜间,常由呼吸中枢受损、气道保护功能缺失所致,临床较为常见,可加重患者脑缺血缺氧状态,增加患者病死率[25]。但对于SpO2正常的非缺氧患者,持续氧疗或夜间氧疗并不能使患者获益[26]。对于无CO2潴留高危因素的卒中患者血氧饱和度目标为94%~98%,对于存在CO2潴留的卒中患者SpO2目标为88%~93%。可由鼻导管开始给予低浓度氧疗,并根据上文原则选择氧疗工具。
5.5 一氧化碳(CO)中毒的氧疗CO中毒的患者因SpO2监测不能区分碳氧血红蛋白和氧合血红蛋白,因此不能正确反映患者的血氧情况。血气分析时氧分压显示正常,但实际可携氧血红蛋白的数量不足。同时碳氧血红蛋白的半衰期与吸入氧体积分数成反比,因此,对于CO中毒的患者来说,急诊初始治疗通过储氧面罩给予高浓度氧至关重要。根据中毒严重程度决定是否选择高压氧治疗。
执笔:金魁孙峰余姗姗
专家组名单:
于学忠(北京协和医院)、朱华栋(北京协和医院)、徐军(北京协和医院)、赵晓东(中国人民解放军总医院第一附属医院)、周荣斌(北京军区总医院)、张新超(北京医院)、田英平(河北医科大学第二医院)、陈玉国(山东大学齐鲁医院)、潘曙明(上海交通大学医学院附属新华医院)、张劲松(南京医科大学第一附属医院)、聂时南(南京军区总医院)、卢中秋(温州医科大学附属第一医院)、张茂(浙江大学医学院附属第二医院)、陈锋(福建省立医院);李小刚(中南大学湘雅医院)、李莉(郑州大学附属第一医院)、詹红(中南大学附属第一医院)、吕传柱(海南医学院)、邓颖(哈尔滨医科大学附属第二医院)、赵敏(中国医科大学附属盛京医院)、杨立山(宁夏医科大学总医院)、彭鹏(新疆医科大学第一附属医院)、曹钰(四川大学华西医院);、钱传云(昆明医科大学第一附属医院)、郭伟(首都医科大学附属天坛医院)、刘明华(第三军医大学第一附属医院)、黎檀实(解放军总医院)、张泓(安徽医科大学第一附属医院)、冀兵(山西医科大学第一医院)、魏捷(武汉大学人民医院)、张剑锋(广西医科大学第二附属医院)、梁显泉(贵阳市第二人民医院)、许铁(徐州医学院附属医院)、张玮(昆明医科大学第一附属医院)、吕菁君(武汉大学人民医院);、洪广亮(温州医学院第一附属医院)、杨建中(新疆医科大学第一附属医院)、彭沪(上海第七人民医院)、张丽利(北京协和医院)、付阳阳(北京协和医院)、王亚(北京协和医院)、孙峰(北京协和医院)、金魁(北京协和医院)、余姗姗(北京协和医院)、徐胜勇(北京协和医院)、杨婧(北京协和医院)
| [1] | Hofmann R, Svensson L, James SK. Oxygen therapy in suspected acute myocardial infarction[J]. N Engl J Med, 2018, 378(2): 201-202. DOI:10.1056/NEJMc1714937 |
| [2] | Barjaktarevic I, Cooper CB. Supplemental oxygen therapy for patients with chronic obstructive pulmonary disease[J]. Semin Respir Crit Care Med, 2015, 36(4): 552-566. DOI:10.1055/s-0035-1556058 |
| [3] | Kern JW, Shoemaker WC. Meta-analysis of hemodynamic optimization in high-risk patients[J]. Crit Care Med, 2002, 30(8): 1686-1692. DOI:10.1097/00003246-200208000-00002 |
| [4] | Brugniaux JV, Coombs GB, Barak OF, et al. Highs and lows of hyperoxia: physiological, performance, and clinical aspects[J]. Am J Physiol Regul Integr Comp Physiol, 2018. DOI:10.1152/ajpregu.00165.2017 |
| [5] | Smith GB, Prytherch DR, Watson D, et al. S(p)O(2) values in acute medical admissions breathing air--implications for the British Thoracic Society guideline for emergency oxygen use in adult patients[J]. Resuscitation, 2012, 83(10): 1201-1205. DOI:10.1016/j.resuscitation.2012.06.002 |
| [6] | Hardie JA, Vollmer WM, Buist AS, et al. Reference values for arterial blood gases in the elderly[J]. Chest, 2004, 125(6): 2053-2060. DOI:10.1378/chest.125.6.2053 |
| [7] | 中国急诊气道管理协作组. 急诊气道管理共识[J]. 中华急诊医学杂志, 2016, 25(6): 705-708. DOI:10.3969/j.issn.1002-1949.2016.06.001 |
| [8] | Abdo WF, Heunks LM. Oxygen-induced hypercapnia in COPD: myths and facts[J]. Crit Care, 2012, 16(5): 323. DOI:10.1186/cc11475 |
| [9] | Littleton SW. Hypercapnia from hyperoxia in COPD: another piece of the puzzle or another puzzle entirely[J]. Respir Care, 2015, 60(3): 473-475. DOI:10.4187/respcare.03979 |
| [10] | O'Driscoll BR, Howard LS, Davison AG, et al. BTS guideline for emergency oxygen use in adult patients[J]. Thorax, 2008, 63(Suppl 6): vi1-68. DOI:10.1136/thx.2008.102947 |
| [11] | Plant PK, Owen JL, Elliott MW. One year period prevalence study of respiratory acidosis in acute exacerbations of COPD: implications for the provision of non-invasive ventilation and oxygen administration[J]. Thorax, 2000, 55(7): 550-554. DOI:10.1136/thorax.55.7.550 |
| [12] | Vogelmeier CF, Criner GJ, Martinez FJ, et al. Global Strategy for the Diagnosis, Management and Prevention of Chronic Obstructive Lung Disease 2017 Report: GOLD Executive Summary[J]. Respirology, 2017. DOI:10.1111/resp.13012 |
| [13] | Celli BR, MacNee W, Force AET. Standards for the diagnosis and treatment of patients with COPD: a summary of the ATS/ERS position paper[J]. Eur Respir J, 2004, 23(6): 932-946. DOI:10.1183/09031936.04.00014304 |
| [14] | Rudolf M, Banks RA, Semple SJ. Hypercapnia during oxygen therapy in acute exacerbations of chronic respiratory failure[J]. Lancet, 1977, 2(8036): 483-486. |
| [15] | Jensen AG, Johnson A, Sandstedt S. Rebreathing during oxygen treatment with face mask[J]. Acta Anaesthesiologica Scandinavica, 1991, 35(4): 289-292. DOI:10.1111/j.1399-6576.1991.tb03291.x |
| [16] | Lee MK, Choi J, Park B, et al. High flow nasal cannulae oxygen therapy in acute-moderate hypercapnic respiratory failure[J]. The Clin Resp J, 2018. DOI:10.1111/crj.12772 |
| [17] | Okuda M, Tanaka N, Naito K, et al. Evaluation by various methods of the physiological mechanism of a high-flow nasal cannula (HFNC) in healthy volunteers[J]. BMJ Open Resp Res, 2017, 4(1): e000200. DOI:10.1136/bmjresp-2017-000200 |
| [18] | Ischaki E, Pantazopoulos I, Zakynthinos S. Nasal high flow therapy:a novel treatment rather than a more expensive oxygen device[J]. Eur Resp Rev, 2017, 26(145): 170028. DOI:10.1183/16000617.0028-2017 |
| [19] | Frat JP, Thille AW, Mercat A, et al. High-flow oxygen through nasal cannula in acute hypoxemic respiratory failure[J]. N Engl J Med, 2015, 372(23): 2185-2196. DOI:10.1056/NEJMoa1503326 |
| [20] | Nishimura M. High-flow nasal cannula oxygen therapy in adults[J]. J Intensive Care, 2015, 3(1): 15. DOI:10.1186/s40560-015-0084-5 |
| [21] | Grathwohl KW, Roth BJ, Dillard TA. Prospective, randomized trial of survivor values of cardiac index, oxygen delivery, and oxygen consumption as resuscitation endpoints in severe trauma[J]. Trauma, 1996, 40(5): 852. |
| [22] | Velmahos GC, Demetriades D, Shoemaker WC, et al. Endpoints of resuscitation of critically injured patients: normal or supranormal? A prospective randomized trial[J]. Ann Surg, 2000, 232(3): 409-418. DOI:10.1097/00000658-200009000-00013 |
| [23] | Jubran A, Tobin MJ. Reliability of pulse oximetry in titrating supplemental oxygen therapy in ventilator-dependent patients[J]. Chest, 1990, 97(6): 1420-1425. DOI:10.1378/chest.97.6.1420 |
| [24] | Dellinger RP, Levy MM, Rhodes A, et al. Surviving sepsis campaign: international guidelines for management of severe sepsis and septic shock: 2012[J]. Crit Care Med, 2013, 41(2): 580-637. DOI:10.1097/CCM.0b013e31827e83af |
| [25] | Rowat AM, Dennis MS, Wardlaw JM. Hypoxaemia in acute stroke is frequent and worsens outcome[J]. Cerebrovasc Dis, 2006, 21(3): 166-172. DOI:10.1159/000090528 |
| [26] | Roffe C, Nevatte T, Sim J, et al. Effect of routine low-dose oxygen supplementation on death and disability in adults with acute stroke: the stroke oxygen study randomized clinical trial[J]. JAMA, 2017, 318(12): 1125-1135. DOI:10.1001/jama.2017.11463 |
 2018, Vol. 27
2018, Vol. 27




