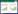急性胰腺炎(acute pancreatitis,AP)属于消化系统的常见疾病,是由多种病因导致的胰腺组织自身消化所致的胰腺水肿、出血及坏死等炎症性损伤。其中重症急性胰腺炎并发胰周动脉自发性破裂出血伴假性动脉瘤形成的并发症,虽罕见但却病情危重,若未及时治疗,患者极易出现失血性休克,甚至威胁生命。在此情况下,采用数字减影血管造影(digital subtraction angiography,DSA)行经导管动脉栓塞术(transcatheter arterial embolization,TAE),能迅速明确出血部位,并及时栓塞责任动脉以达到止血目的,从而保障患者生命安全,可作为重症急性胰腺炎并发胰周动脉自发性破裂出血伴假性动脉瘤形成时首选紧急治疗策略。
1 资料与方法 1.1 研究对象回顾性分析本院自2017年以来收治7例接受介入治疗的重症急性胰腺炎合并胰周动脉破裂出血伴假性动脉瘤形成的患者。本研究经院伦理委员会批准(DFY20231018001);治疗前患者均签署知情同意书。
1.2 仪器与方法患者仰卧位,常规消毒铺巾,用2%盐酸利多卡因5 mL右腹股沟区局部浸润麻醉,于腹股沟韧带下方约1㎝处切开皮肤5 mm,采用改良Seldinger技术穿刺右股动脉,置入5F动脉鞘(Terumo,Japan),在0.035 in超滑导丝(Terumo,Japan)引导下插入5F超滑Yashiro造影导管(Terumo,Japan),行选择性腹腔干动脉造影,显示腹腔干及其分支,假性动脉瘤责任血管(脾动脉、胃左动脉等)走行迂曲、紊乱,粗细不均匀,管壁毛糙,局部破裂出血,可见对比剂外溢,形成局部瘤样扩张及对比剂潴留。经5F造影导管(Terumo,Japan)引入3F微导管导丝系统(Boston Scientific,USA),在0.018in微导丝(Terumo,Japan)引导下,将微导管超选择性插入假性动脉瘤责任血管近端,再次造影证实并评估假性动脉瘤的解剖特征(如大小、部位、形态、与分支血管的关系等)及血流动力学情况,根据假性动脉瘤的解剖特征及血流动力学情况,分别选择将微导管导丝系统超选择性插入责任动脉远端,由远及近依次放置微弹簧圈(Boston Scientific,USA),行隔绝旷置术栓塞责任动脉;或是选择覆膜支架腔内隔绝/支架辅助弹簧圈栓塞责任动脉破口。复查造影提示载瘤动脉或假性动脉瘤瘤腔不复显影及未见对比剂外溢为栓塞完全。
1.3 随访术后近期观察有无活动性出血、异位栓塞等严重并发症及动态监测RBC,HB改变等。治疗后1~3个月复查腹部增强CT,观察责任血管、假性动脉瘤瘤体情况及弹簧圈有无移位等。
2 结果 2.1 临床资料男5例,女2例,年龄为29~74(46.0±15.4)岁;7例患者的血清脂肪酶或血清淀粉酶、CRP都有一定不同程度的增高,并通过影像学检查发现胰腺肿大,边缘炎症渗出模糊,胰腺实内及其周围脂肪出现液化坏死区,结合亚特兰大分级[1]、临床表现及影像学表现,见表 1,临床诊断为重症急性胰腺炎;在经过常规治疗后复查腹部增强CT检查发现胰腺实质内及其周围脂肪出血坏死伴血肿形成,在血肿中央可见与血管强化一致的假性动脉瘤,责任动脉分别为脾动脉3例,胰十二指肠动脉2例,胃十二指肠动脉1例,胃左动脉1例。
| 病例 | 性别 | 年龄(岁) | 临床表现 | 血清脂肪酶(U/L) | 血清淀粉酶(U/L) | CRP(mg/L) | 责任动脉 | 有无休克 |
| 1 | 男 | 29 | 腹痛伴中度贫血 | 262.0 | 215.0 | 50.0 | 胰十二指肠动脉 | – |
| 2 | 男 | 32 | 腹痛、呕血 | 72.0 | 63.0 | 64.5 | 脾动脉 | 失血性休克 |
| 3 | 女 | 74 | 腹痛伴中度贫血 | 164.0 | 158.0 | 116.4 | 胃左动脉 | – |
| 4 | 男 | 51 | 腹痛、凝血功能障碍伴中度贫血 | 683.0 | 387.0 | 210.5 | 胃十二指肠动脉 | 失血性休克 |
| 5 | 男 | 31 | 腹痛伴中度贫血 | 1 010.0 | 638.0 | 124.0 | 脾动脉 | – |
| 6 | 女 | 58 | 腹痛伴轻度贫血 | 198.0 | 140.0 | 56.4 | 脾动脉 | – |
| 7 | 男 | 47 | 腹痛伴中度贫血 | 705.0 | 463.0 | 29.4 | 胰十二指肠动脉 | – |
介入栓塞成功率为100%,术中栓塞后即刻复查造影显示,载瘤动脉或假性动脉瘤瘤腔不复显影及未见对比剂外溢,栓塞成功,见图 1(病例1)。
|
| 注:A、B为患者术前CT增强扫描,示胰腺炎影像,胰头下方血肿影像,中央可见与血管强化方式相同的动脉瘤影像(箭头示),其供血动脉为胰十二指肠上动脉;C为DSA示对比剂充满瘤腔并见对比剂外溢;D为DSA示介入栓塞术后,弹簧圈填满瘤腔及未见对比剂外溢 图 1 病例1术前、术后CT平扫及增强 |
|
|
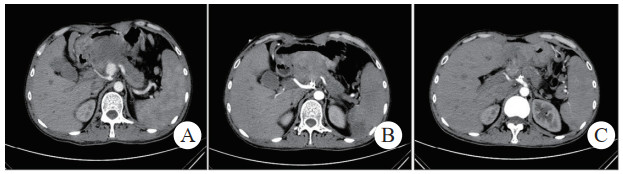
治疗后随诊复查CT显示,患者载瘤动脉及瘤腔内可见栓塞弹簧圈,血肿、假性动脉瘤瘤体体积明显缩小,未见血管再通与假性动脉瘤破裂,见图 2(病例2)。
|
| 注:图 2病例2 A为患者术前CT增强扫描,示胰腺炎影像,腹腔内见一血肿影,脾动脉起始段可见一瘤样扩张,内见对比剂填充;B、C分别为患者术后3 d及术后1个月复查CT增强示,血肿较前减小,原瘤样扩张处可见弹簧圈影及未见对比剂外溢 图 2 病例2术前、术后CT平扫及增强 |
|
|
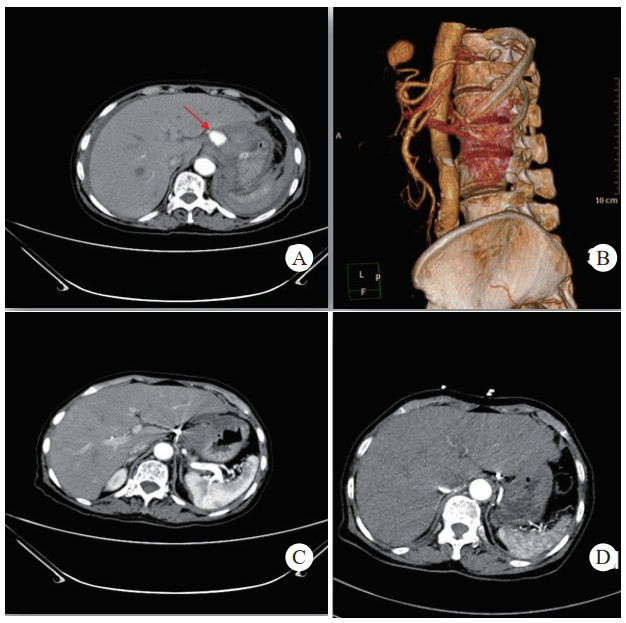
患者经介入栓塞治疗后,长期的随访CT及增强CT中,未出现责任动脉或瘤体再次发生破裂导致二次出血、弹簧圈移位及血栓异位栓塞等并发症,见图 3(病例3)。
|
| 注:A、B为患者术前CT增强扫描及血管重建技术,示胰腺炎影像,腹腔内见一血肿影,内可见与动脉强化一致的动脉瘤影像(箭头示),其供血动脉为胃左动脉;C为患者术后三天复查CT增强扫描,示血肿较前吸收减小,内见弹簧圈影及未见对比剂外溢。D为患者术后三年复查CT增强示,血肿消失,原动脉瘤处可见弹簧圈影及未见对比剂外溢 图 3 病例3术前、术后CT平扫及增强 |
|
|
患者围术期动态监测的HB、RBC水平较术前持平或升高,见表 2,说明患者无进行性出血,TAE止血成功。
| 病例 | 责任动脉 | HB(g/L) | RBC(1012/L) | HCT(%) | 栓塞情况 | 随诊复查情况 | |||||
| 术前 | 术后 | 术前 | 术后 | 术前 | 术后 | ||||||
| 1 | 胰十二指肠动脉 | 76 | 86 | 3.05 | 3.27 | 23.4 | 26.2 | 栓塞成功 | 弹簧圈在位、无对比剂外溢 | ||
| 2 | 脾动脉 | 98 | 114 | 3.64 | 4.07 | 29.1 | 33.2 | 栓塞成功 | 弹簧圈在位、无对比剂外溢 | ||
| 3 | 胃左动脉 | 83 | 100 | 2.83 | 3.24 | 17.8 | 28.4 | 栓塞成功 | 弹簧圈在位、无对比剂外溢 | ||
| 4 | 胃十二指肠动脉 | 82 | 101 | 2.63 | 3.28 | 22.0 | 30.5 | 栓塞成功 | 弹簧圈在位、无对比剂外溢 | ||
| 5 | 脾动脉 | 95 | 99 | 4.36 | 4.73 | 30.4 | 32.6 | 栓塞成功 | 弹簧圈在位、无对比剂外溢 | ||
| 6 | 脾动脉 | 115 | 124 | 3.7 | 37.4 | 34.6 | 37.4 | 栓塞成功 | 弹簧圈在位、无对比剂外溢 | ||
| 7 | 胰十二指肠动脉 | 81 | 89 | 2.74 | 3.04 | 25.2 | 27.5 | 栓塞成功 | 弹簧圈在位、无对比剂外溢 | ||
急性胰腺炎可根据病理改变分为间质水肿型和坏死型。其中坏死型胰腺炎通常是由间质水肿型进一步发展形成,主要表现为寒战、高热、腹痛等症状,具有病情进展迅速、并发症多和病死率高等特征 [1]。针对重症急性胰腺炎,临床的早期处理包括病因处理、液体复苏、阻断SIRS、脏器功能支持、营养治疗、感染预防等[2]。
重症急性胰腺炎的早期,由于炎症反应,血管内皮损伤和血管通透性增加,液体转移到腹膜和间质,同时还因呕吐、经口摄入减少、经呼吸道蒸发增加和出汗等导致血管内血容量减少[3-4](仅有血浆的减少,无血细胞的丢失),血液浓缩,RBC、HB、红细胞比容(HCT)升高,体温上升、心率升高、血压下降、呼吸加快等;针对患者早期症状进行病因处理、积极适当体液复苏等;患者通过液体复苏,血容量增加,低血容量症状改善,HB、RBC、红细胞比容(HCT)下降恢复至正常水平,体温、心率、血压、呼吸恢复正常;但患者在治疗过程中由于各种原因出现“腹腔出血”时,大量血液从血管内丢失,血容量减少(全血丢失),尽管通过静脉补液,血容量恢复,血压正常,低血容量症状改善,但由于血细胞及血红蛋白的合成需要一定时间,故患者的RBC、HB、红细胞比容(HCT)降低,致使患者的血液载氧能力下降,从而可能出现一系列的贫血症状(头晕、头痛、呼吸短促、脸色苍白等),患者临床症状未能改善,2024美国胃肠道病学会[5]建议尽快进行CT检查探寻原因;若在患者恢复过程中出现“腹腔出血”,患者血容量大量丢失(全血丢失),血压下降、心率代偿性升高,RBC、HB、HCT(血细胞比容)降低,出现低血容量休克。在重症急性胰腺炎治疗、恢复过程中前后生理指标对比见图 4。

|
| 图 4 重症急性胰腺炎治疗恢复中有无 |
|
|
在现有的专家指南及研究报告中[2, 5-7],对于急性胰腺炎的治疗过程中出现“腹腔出血”并发症,仅对其治疗进行阐述,未对其过程进行系统的说明,本研究旨在强调在急性胰腺炎治疗过程中密切关注患者的临床表现、动态监测患者的生理指标等、加强临床医务人员对“腹腔出血”并发症的认识,尽早的发现诊断“腹腔出血”并发症并进行处理。
急性胰腺炎在治疗过程中可能会由于各种因素影响从而出现各种并发症,其中“腹腔出血”是急性坏死型胰腺炎的危重并发症之一,胰周动脉自发破裂出血伴假性动脉瘤形成是“腹腔出血”的主要原因[6],发生率为3.5%~10%,假性动脉瘤形成时间约20~30 d,特别是反复发作的胰腺炎伴有巨大假性囊肿更容易出现假性动脉瘤破裂出血[8-9]。发生胰腺炎时,胰腺组织发生自身消化、出血、坏死和液化,在炎症刺激及组织自我修复的作用下,胰腺周围发生液体聚集、包裹(胰腺假性囊肿形成),胰腺实质坏死释放出大量胰酶反复刺激胰周动脉及囊壁动脉,同时囊内压力升高导致血管壁破坏变薄膨出形成囊腔甚至破裂,最后血管与假性囊肿连通,继而随着责任动脉的搏动而充盈形成血肿(假性动脉瘤)[10],同时有研究表明,发生胰腺组织感染时,胰周假性动脉瘤的发生率有所提高,可能与炎症反应各种炎症因子渗出对胰周血管的破坏有关[11];由于解剖关系,当发生胰腺炎时,最易侵犯脾动脉(34.8%),其次为胰十二指肠动脉(17.3%)、胃十二指肠动脉(15.2%)、胃左动脉(8.7%)及其他(24.0%)[12];胰腺炎患者由于炎症反应,血液的血流动力学及生理成分发生改变,导致凝血功能异常,同时大量激活的胰酶会侵蚀假性动脉瘤的瘤壁,致使其变薄甚至破裂;一旦动脉瘤破裂,患者会因短时间内大量出血引发低血容量休克,造成机体的不可逆损伤。本组患者中共有2例患者出现了失血性休克,经过抢救,病情稳定,其余5例患者均有轻到中度贫血或凝血功能障碍。
在患者的治疗、恢复过程中,患者若出现低血容量、贫血症状(头晕、头痛、呼吸短促、脸色苍白等)、生理指标异常(HGB/RBC/红细胞比容下降)突发腹胀腹痛加剧或腹盆腔积血积液时,医务人员应当考虑并排除有无假性动脉瘤的形成及破裂,此时影像学检查成为首选。随着影像学技术的进步,特别是CTA、DSA的广泛应用,影像学检查显著提升了急性胰腺炎出血坏死并发假性动脉瘤的早期诊断能力。借助多平面重组和血管重建技术,能清晰地观察并识别假性动脉瘤的破口位置、与载瘤动脉的关系及其与周围组织的解剖关系等[13]。动脉瘤破裂的发生率约为25%,是动脉瘤最严重的并发症,病死率极高,超过80%[14],一旦确诊,必须立刻进行治疗。发生重症急性胰腺炎时,胰腺组织坏死大量胰酶渗出,胰周组织因炎症反应渗出黏连,术区不易发现出血点,传统外科手术操作难度大,同时胰腺释放出激活的胰酶会侵犯周围血管,血管脆性增加,手术过程中易损伤周围血管导致出血;而TAE可以通过DSA准确发现责任动脉、瘤体及出血点,在根据患者的假性动脉瘤的解剖特征,选择相应的术式精准的栓塞责任动脉、瘤腔,达到止血效果,且TAE具有术后患者病死率、并发症发生率均较低[11, 15],故对比外科手术治疗,介入栓塞治疗因其便捷、安全、创伤小及栓塞止血效果可靠等优点,成为治疗动脉瘤的首选方案。
总之,重症急性胰腺炎导致的胰周动脉破裂出血及假性动脉瘤形成采取介入治疗效果满意、长期随访并发症发生率低,但需术者熟练掌握技术要点并注意操作手法。在患者诊断为重症急性胰腺炎后,应积极进行治疗,阻碍患者病情进一步发展,降低并发症的发生率,同时在重症急性胰腺炎的治疗恢复期间,应密切关注患者的临床表现、生理指标等,对于经治疗后症状无改善患者进行CT检查查明原因,正常患者定期进行影像学检查排除假性动脉瘤等并发症的形成发展,一旦发现假性动脉瘤形成,应在常规治疗的情况下立即进行TAE,降低患者的并发症发生率及病死率,同时术后应积极进行影像学复查,排除介入手术术后并发症,具体诊治过程参考图 4。
利益冲突 所有作者声明无利益冲突
作者贡献声明 杨再超:病例收集、整理数据、文章撰写;段佳坤:制作图表、修改文章;江远航、刘佳妮:影像资料整理;周舟:研究指导、论文审阅、经费支持
| [1] | Banks PA, Bollen TL, Dervenis C, et al. Classification of acute pancreatitis: 2012: revision of the Atlanta classification and definitions by international consensus[J]. Gut, 2013, 62(1): 102-111. DOI:10.1136/gutjnl-2012-302779 |
| [2] | 中华医学会急诊医学分会, 上海市医学会急诊专科分会. 急性胰腺炎急诊诊治专家共识[J]. 中华急诊医学杂志, 2024, 33(4): 470-479. DOI:10.3760/cma.j.issn.1671-0282.2024.04.004 |
| [3] | 李乐妍, 祝荫. 2024年美国胃肠病学会《急性胰腺炎管理指南》解读[J]. 中国实用内科杂志, 2024, 44(9): 730-733. DOI:10.19538/j.nk2024090102 |
| [4] | 尹纯林, 王弦, 高明, 等. 肝素结合蛋白在急性胰腺炎发展中的作用及初步机制研究[J]. 中华急诊医学杂志, 2023, 32(02): 230-235. DOI:10.3760/cma.j.issn.1671-0282.2023.02.018 |
| [5] | Tenner S, Vege SS, Sheth SG, et al. American college of gastroenterology guidelines: management of acute pancreatitis[J]. Am J Gastroenterol, 2024, 119(3): 419-437. DOI:10.14309/ajg.0000000000002645 |
| [6] | 高堃, 童智慧, 李维勤. 胰腺坏死组织感染合并腹腔出血的诊治[J]. 中国普通外科杂志, 2024, 33(9): 1392-1397. DOI:10.7659/j.issn.1005-6947.2024.09.005 |
| [7] | 中华医学会外科学分会胰腺外科学组. 中国急性胰腺炎诊治指南(2021)[J]. 中华外科杂志, 2021, 59(7): 578-587. DOI:10.3760/cma.j.cn112139-20210416-00172 |
| [8] | 苏江林, 许承, 汤礼军. 急性胰腺炎局部并发症微创治疗方法的研究进展[J]. 山东医药, 2018, 58(38): 97-100. DOI:10.3969/j.issn.1002-266X.2018.38.030 |
| [9] | 覃岭, 赵微, 何峰, 等. 介入栓塞治疗重症急性胰腺炎伴假性动脉瘤破裂出血[J]. 西部医学, 2021, 33(7) 1005-1009, 1015. DOI:10.3969/j.issn.1672-3511.2021.07.014 |
| [10] | 朱峰, 秦仁义. 重症急性胰腺炎合并腹腔出血的早期诊断及处理方式[J]. 中国实用外科杂志, 2012, 32(7): 554-556. |
| [11] | 艾敏, 刘丽, 陈波, 等. 经导管动脉栓塞术治疗重症急性胰腺炎并发假性动脉瘤破裂出血[J]. 中国介入影像与治疗学, 2019, 16(6): 323-327. DOI:10.13929/j.1672-8475.201809035 |
| [12] | Kim J, Shin JH, Yoon HK, et al. Endovascular intervention for management of pancreatitis-related bleeding: a retrospective analysis of thirty-seven patients at a single institution[J]. Diagn Interv Radiol, 2015, 21(2): 140-147. DOI:10.5152/dir.2014.14085 |
| [13] | 安攀, 南海燕, 李飞, 等. 假性动脉瘤的影像特征及临床转归分析[J]. 临床放射学杂志, 2022, 41(4): 649-653. DOI:10.13437/j.cnki.jcr.2022.04.037 |
| [14] | Anagnostakos J, Lal BK. Abdominal aortic aneurysms[J]. Prog Cardiovasc Dis, 2021, 65: 34-43. DOI:10.1016/j.pcad.2021.03.009 |
| [15] | 曾昭凡, 陈浩, 李振振, 等. 内脏动脉瘤18例治疗体会[J]. 中华血管外科杂志, 2019, 4(3): 179-183. DOI:10.3760/cma.j.issn.2096-1863.2019.03.011 |
 2025, Vol. 34
2025, Vol. 34