2. 南京医科大学附属淮安第一医院感染性疾病科;
3. 南京医科大学第一附属医院急诊医学中心
院外心搏骤停(out-of-hospital cardiac arrest, OHCA)是我国乃至全世界面临的重要公共卫生事件[1]。
OHCA患者预后较差且存在地区差异。欧洲27个国家OHCA患者出院存活率存活率波动在1.1%~30.8%[2]。纳入全世界141项研究的荟萃分析显示,OHCA患者的自主循环恢复率(return of spontaneous circulation,ROSC)为29.7%,出院存活率为8.8%,亚组分析显示亚洲OHCA出院存活率仅4.5%[3]。然而亚洲国家之间医疗救治能力等存在差异,因此本研究针对中日韩三国OHCA患者进行分析,了解中日韩三国OHCA预后差异,为制定救治政策提供依据。
1 资料与方法 1.1 检索策略联机检索“EMBASE”“Medline”“Web of science”“Cochrane central database”英文数据库及中国生物医学文献数据库、中国学术期刊全文数据库、万方数据库中文数据。检索策略:英文检索“Out-of-hospital cardiac arrest”“China”“Japan”“Korea”主题词和自由词及中文关键词“院外心搏骤停”或“院外心搏停止”。研究发表年限为2000年08月至2023年6月。
1.2 文献纳入和排除标准纳入标准:①院外心搏骤停患者;②至少报道一种预后指标[ROSC、入院时存活、出院时存活、1年生存率或获得良好神经功能预后(CPC评分1/2分)]。排除标准为仅报道摘要或病例报道、未报道观察指标的文献。
1.3 文献质量评价本研究安排2名评价员对最终纳入的研究进行质量评价,提取纳入研究的一般特征等资料以及预后观察指标,交叉核对结果。如遇到分歧,通过讨论或由第三方人员仲裁解决。
1.4 文献观察指标① 一般特征:研究国家、研究设计、样本量、纳入和排除标准等。②OHCA急救相关信息:紧急救援中心(emergency medical services,EMS)到达现场时间、心电类型、是否旁观者CPR或接受自动除颤(automated external defibrillator,AED)。③预后指标:ROSC、入院时存活率、出院时存活率、1年生存率或获得良好神经功能预后率。
1.5 统计学方法采用STATA 12软件统计,双侧检验P<0.05为差异有统计学意义。采用χ2检验分析统计纳入研究异质性,显著水平为α=0.1。若异质性较小(I2 < 50%),则采用固定效应模型;若各研究间异质性明显(I2 > 50%),则采用随机效应模型。采用Begg's漏斗图检验评估发表偏倚。
2 结果 2.1 检索结果按检索词检索出1 595篇研究,其中英文1 543篇、中文52篇,排除1 475篇重复文献和非临床研究,根据研究内容进一步检索,最终纳入11篇研究(见图 1)。
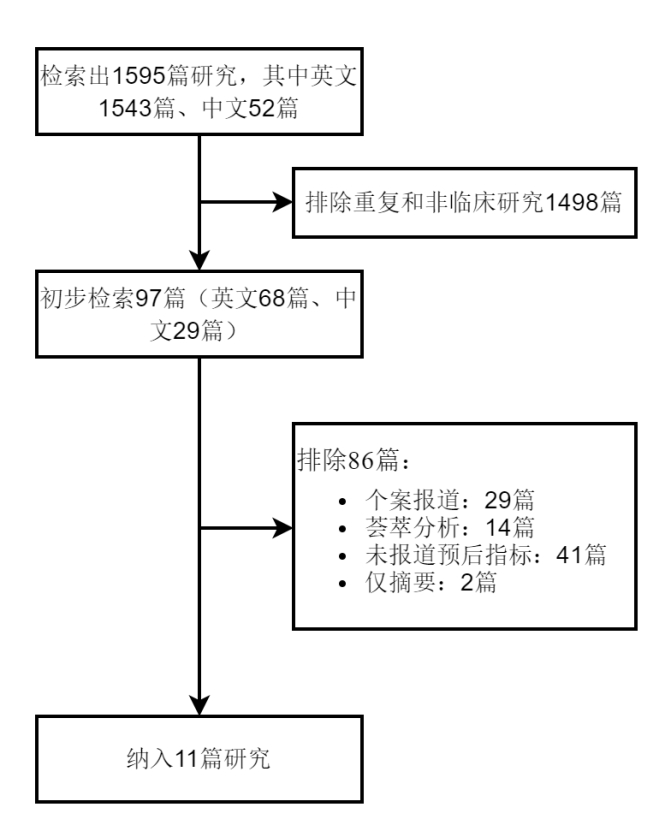
|
| 图 1 文献筛选流程图 |
|
|
纳入的11项研究中10项为观察性研究[4-14],1篇为随机对照研究[14];5项研究在中国实施[5-6, 9, 11, 14],4项在日本[8, 10, 12-13]、1项在韩国[7],另外Ong研究为包括中日韩国家的多中心研究[4]。见表 1。
| 研究 | 发表年份 | 类型 | 国家地区 | 纳入人群 | 排除标准 | 干预措施 |
| Wang JG[5] | 2023 | 回顾性研究 | 中国杭州 | 2015年1月至2021年12月杭州急救中心数据库中OHCA | CA>30 min、有尸僵或尸斑、头面部毁损伤 | 无 |
| Ong MEH[4] | 2022 | 前瞻性观察研究 | 韩国、日本、中国等 | 2009年1月至2018年6月参研国家EMS登记OHCA | 未复苏、非EMS转运、创伤导致CA、EMS旁观的CA | 无 |
| Wang Y[6] | 2022 | 前瞻性观察研究 | 中国合肥 | 2019年1月至2020年12月接受EMS心肺复苏并转运至医疗机构的OHCA | <18岁、EMS到达前已恢复自主循环、拒绝心肺复苏、数据缺失、超过60 min才接受CPR | 是否建立高级气道 |
| Shao F[14] | 2020 | RCT | 中国北京 | 2013年1月至2016年6月北京急救医学中心OHCA | <17岁或>75岁、存在尸僵、腐烂等不可逆心脏骤停体征、大出血导致的CA、疾病终末期 | 是否注射生附 |
| Kim SJ[7] | 2020 | 前瞻性观察研究 | 韩国 | 2014年至2018年韩国心脏骤停研究联盟OHCA | <19岁、未接受复苏指令、实验室数据丢失 | 无 |
| Goto Y[8] | 2019 | 回顾性研究 | 日本 | 2013年1月至2016年12月≥18岁的OHCA(消防和灾难管理局) | 非内科原因导致、EMS见证、预后不明的OHCA | 无 |
| Fan KL[9] | 2017 | 回顾性研究 | 中国香港 | 2012年8月至2013年7月EMS登记的OHCA | 外伤导致的OHCA、EMS送至停尸房、没有使用地面救护车的患者 | 无 |
| Ono Y[10] | 2015 | 前瞻性随机研究 | 日本札幌 | 2012年6月至2013年1月日本札幌市EMS的OHCA | 数据丢失、EMS到达前恢复自主循环 | 喉罩vs.喉管(开放气道) |
| Shao F[11] | 2014 | 回顾性研究 | 中国北京 | 2012年1月至12月心源性OHCA | 未接受CPR患者 | 无 |
| Sasaki M[12] | 2011 | 前瞻性观察研究 | 日本大阪 | 2004年至2008年接受AED的OHCA | 无 | 无 |
| Akahane M [13] | 2011 | 回顾性研究 | 日本 | 2005年1月至2007年12月20岁到80岁的OHCA(消防和灾难管理局) | NA | 无 |
| 注:OHCA院外心搏骤停;CA心搏骤停;EMS紧急医疗服务 | ||||||
共纳入866 302例OHCA患者,其中中国43 311例、日本799 457例和韩国23 534例。纳入研究的EMS反应时间长短不一,最长为Fan等的研究(26 min[23-32])[9],最短为Ong研究(6 ±2)min[4]。心搏停止是OHCA最常见的首次心律表现(16.1%~86.7%),其次是无脉性电活动(3.7%~27.4%)和室速/室颤(5.5%~16.1%)。Goto等研究旁观者CPR比例最高(52.6%)[8],Wang等研究中国合肥旁观者CPR比例最低(0.6%)[6]。见表 2。
| 研究 | 国家或城市 | EMS反应时间(min) | 是否有旁观者(n, %) | CA患者首次心律(n, %) | 院前急救(n, %)) | ||||||||
| 无 | 有 | EMS | VT/VF | 心搏停止 | 无脉电活动 | 未知 | 旁观者 CPR |
旁观者 AED |
|||||
| Wang JG[5] | 杭州(n=9 585) | 12.9±8.8 | NA | 528(5.5) | 6 229(65.0) | 359(3.7) | 2 400(24.0) | 2 914(30.4) | NA | ||||
| Ong MEH[4] | 韩国首尔(n=17 284) | 6±2 | 6 893(39.9) | 6 755(39.1) | 1070(6.2) | 2 526(14.6) | 9 875(57.1) | 2 569(14.9) | 1 395(8.1) | 7 253(42.0) | 397(2.3) | ||
| 中国台湾台北台南(n=12 505) | 6±3 | 6 661(53.3) | 4 420(35.3) | 570(4.6) | 1 258(10.1) | 6 736(53.9) | 2 592(20.7) | 1 815(14.5) | 3 885(31.1) | NA | |||
| 日本(n=135 966) | 6±3 | 79 025(58.1) | 47 147(34.7) | 9794(7.2) | 9 550(7.0) | 18 830(13.8) | 2 6330(19.4) | 22 578(16.6) | 55 978(41.2) | 1 271(0.9) | |||
| 韩国大邱(n=5 419) | 6±3 | 1 960(36.2) | 2 040(37.6) | 405(7.5) | 736(13.6) | 2 908(53.7) | 590(10.9) | 291(5.4) | 1 693(31.2) | 143(2.6) | |||
| 中国桃园(n=10 057) | 7.5±3.4 | 5 941(59.1) | 2 965(29.5) | 521(5.2) | 456(4.5) | 1 616(16.1) | 494(4.9) | 5 033(50.0) | 2 118(21.1) | NA | |||
| 杭州(n=1 583) | 12±12.9 | 308(19.5) | 1 236(78.1) | 30(1.9) | 94(5.9) | 696(44.0) | 123(7.8) | 267(16.9) | 215(13.6) | 55(3.5) | |||
| Wang Y[6] | 合肥(n=1 533) | 11.1±5.5 | 826(53.9) | 707(46.1) | 90(5.9) | 1 329(86.7) | 114(7.4) | NA | 9(0.6) | NA | |||
| Shao F[14] | 北京(n=1 201) | 15 (11-18) | 483(40.2) | 696(58.0) | 22(1.8) | 88(7.3) | 909(75.7) | 206(17.2) | NA | 202(16.8) | NA | ||
| Kim SJ[7] | 韩国(n=831) | NA | 280(33.7) | 434(52.2) | 0 | 134(16.1) | 469(56.4) | 228(27.4) | NA | 434(52.2) | NA | ||
| Goto Y[8] | 日本(n=386 535) | 9.2±3.9 | 237 534(61.5) | 149 001(38.5) | NA | 30 407(7.9) | NA | 203 227(52.6) | NA | ||||
| Fan KL[9] | 中国香港(n=5 154) | 9(8-11) | 3 120(60.5) | 2 034(39.5) | NA | 449(8.7) | 4 181(81.1) | 512(9.9) | 12(0.2) | 1 481(28.7) | 70(1.4) | ||
| Ono Y[10] | 日本札幌(n=313) | 8.4±2.7 | 188(60.1) | 115(36.7) | 0 | 25(8.0) | 288(92.0) | NA | 116(37.1) | 33(10.5) | |||
| Shao F[11] | 北京(n=1 693) | 16(13-31) | 447(26.4) | 1 094(64.6) | 152(9.0) | 131(7.7) | 1 054(62.3) | 508(30.0) | NA | 93(5.5) | NA | ||
| Sasaki M[12] | 日本大阪(n=53) | 9.2±3.6 | 14(26.4) | 39(73.6) | NA | ||||||||
| Akahane M[13] | 日本(n=276 590) | 7.3±4.3 | NA | 11 1061(40.2) | NA | 22 289(8.1) | NA | 96449(34.9) | NA | ||||
| 注:OHCA院外心搏骤停;CA心搏骤停;EMS紧急医疗服务;VT/VF室颤/室速;CPR心肺复苏;AED自动除颤仪;NA未报道 | |||||||||||||
中日韩OHCA总ROSC率为0.23%(0.16%~0.30%);按照国家亚组分析显示,韩国ROSC率最高为0.43%(0.36%~0.49%),其次是中国0.18(0.08~0.29)、日本0.10%(0.08~0.13)(见图 2)。中日韩OHCA患者EMS急救ROSC率为0.05%(0.02%~0.08%);按照国家亚组分析显示,日本EMS的ROSC率最高为0.10%(0.10%~0.10%),其次是韩国0.05%(0.05%~0.05%)、中国0.04%(0.02%~0.07%)(见图 3)。
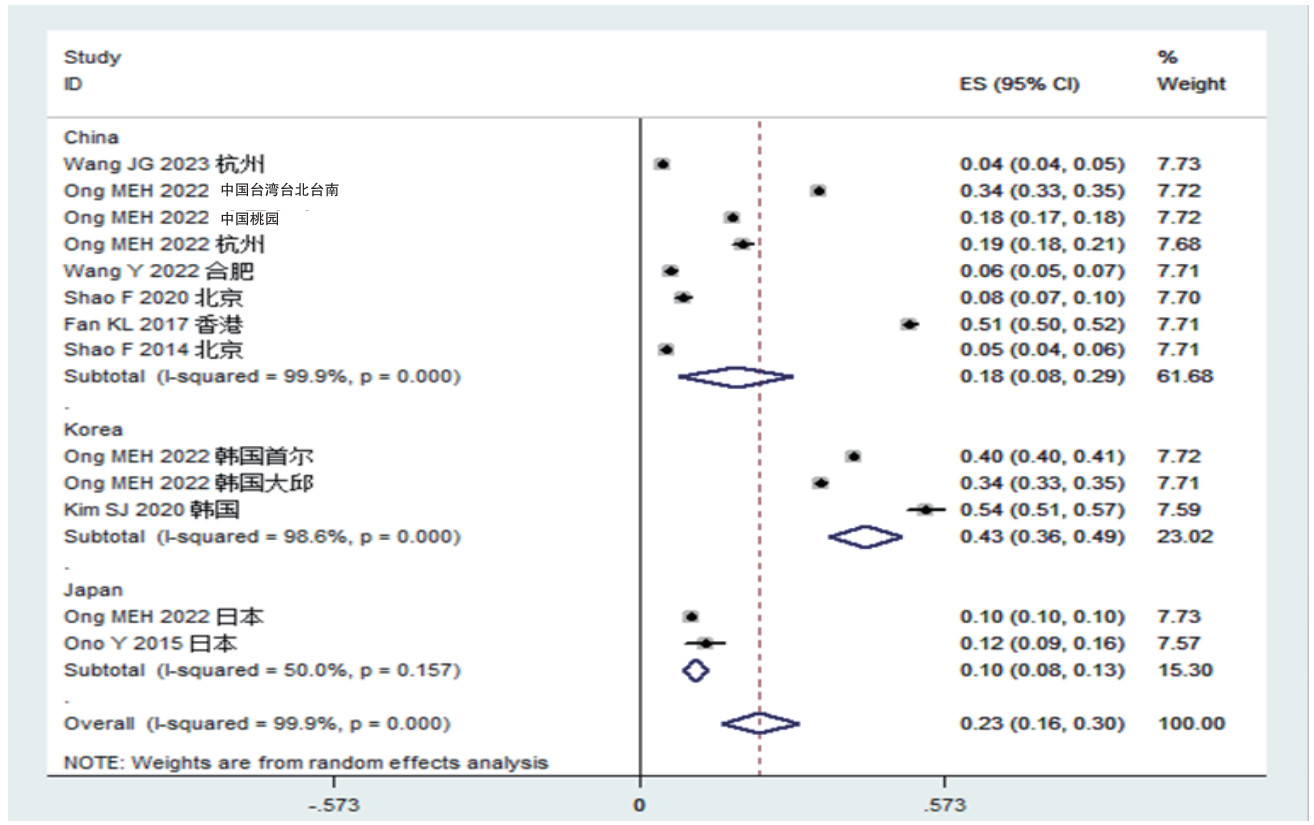
|
| 图 2 中日韩三国心搏骤停患者自主循环恢复率森林图 |
|
|
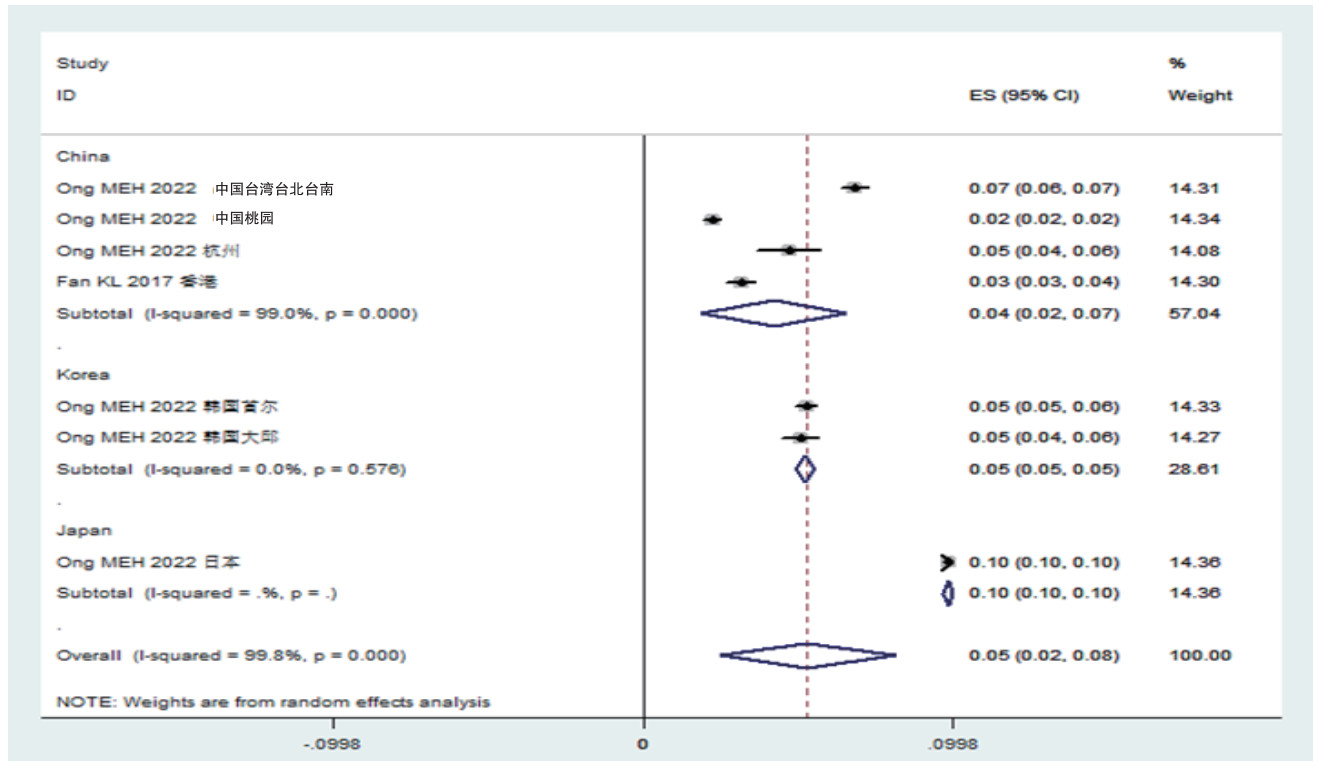
|
| 图 3 中日韩三国心搏骤停患者EMS救治的自主循环恢复率森林图 |
|
|
中日韩OHCA患者至医院急诊的ROSC率为0.2%(0.19%~0.35%);按照国家亚组分析显示,韩国为0.32%(0.26%~0.38%),中国为0.25%(0.14%~0.36%)(见图 4)。
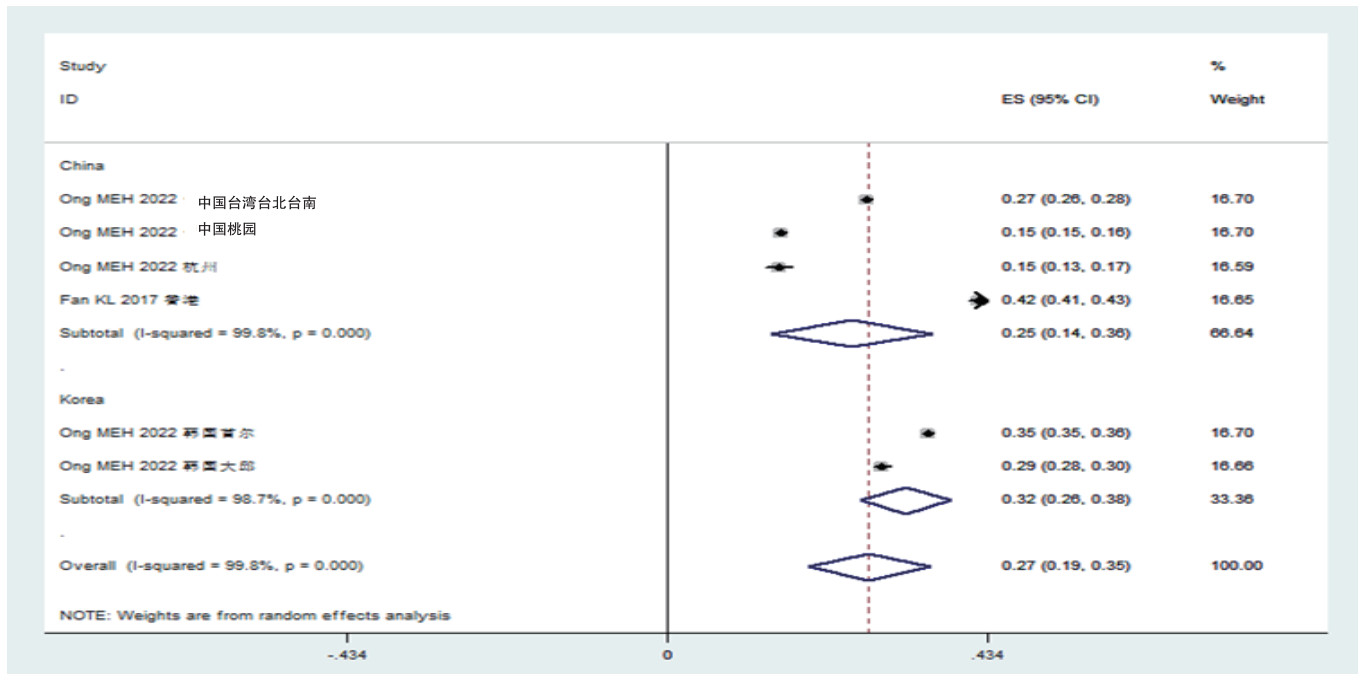
|
| 图 4 中日韩三国心搏骤停患者医院急诊救治的自主循环恢复率森林图 |
|
|
中日韩OHCA患者住院存活率为0.14%(0.10%~0.19%);按照国家亚组分析显示,日本住院存活率最高为0.24%(0.19%~0.29%),其次是韩国0.21%(0.13%~0.28%)、中国0.11%(0.06%~0.16%)(见图 5)。
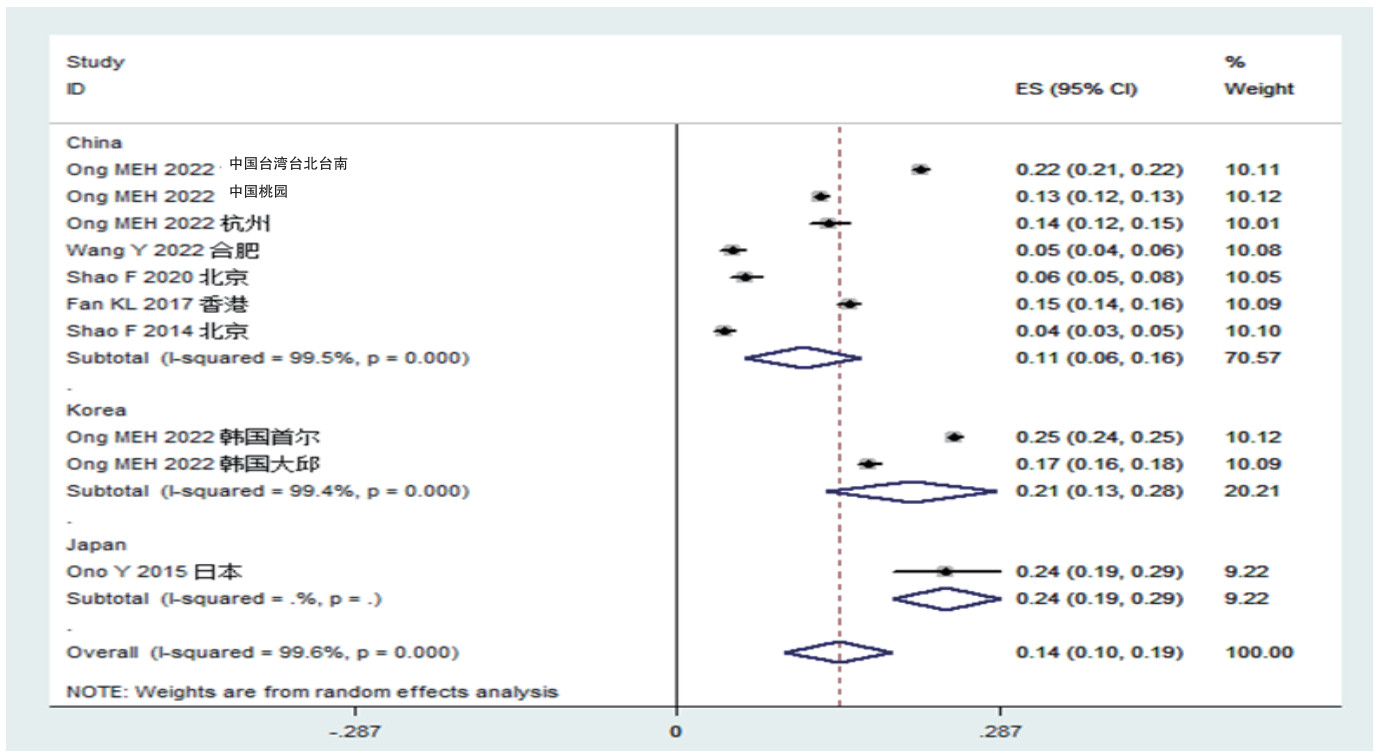
|
| 图 5 中日韩三国心搏骤停患者住院时存活率森林图 |
|
|
中日韩OHCA患者出院存活率为0.05%(0.03%~0.06%);按照国家亚组分析结果显示,韩国出院存活率最高为0.07%(0.03%~0.11%),其次是日本0.06%(0.06%~0.06%)、中国0.04%(0.02%~0.06%)(见图 6)。
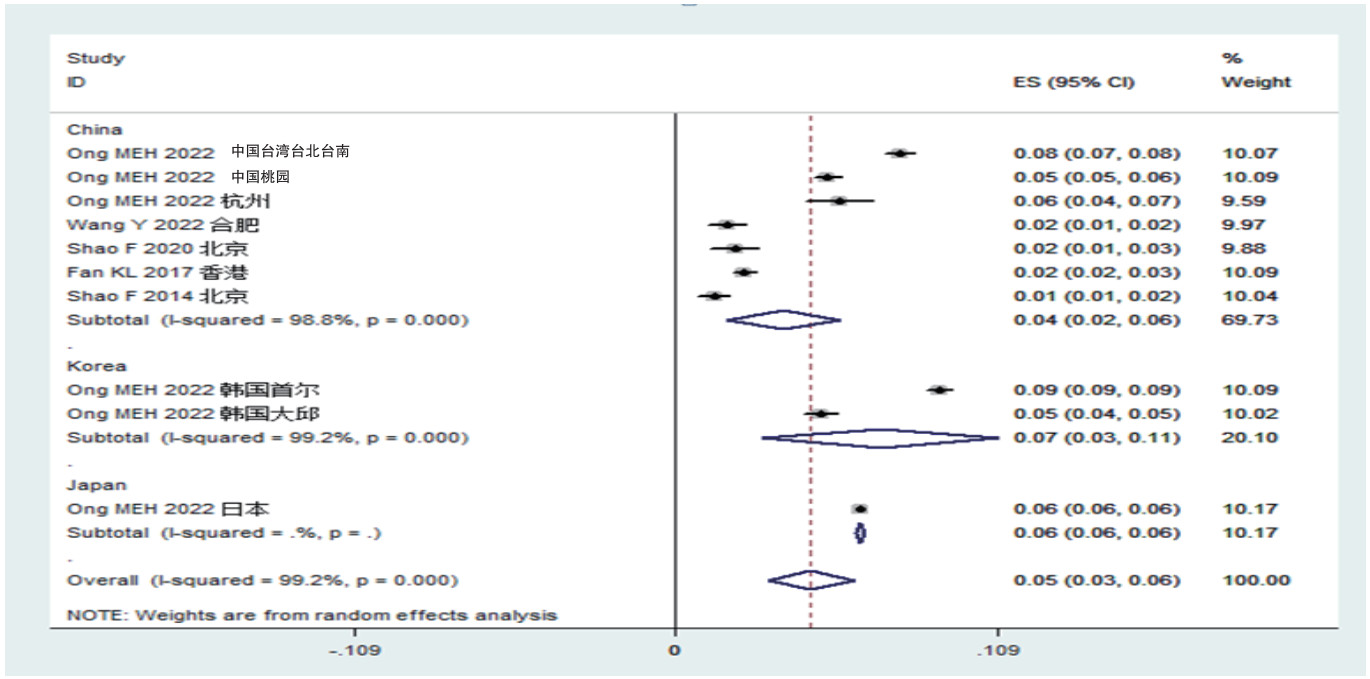
|
| 图 6 中日韩三国心搏骤停患者出院存活率森林图 |
|
|
中日韩OHCA患者良好神经功能预后率为0.02%(0.02%~0.03%);按照国家亚组分析结果显示,韩国良好神经功能预后率为0.03%(0.02%~0.04%)、日本为0.03%(0.02%~0.03%)、中国0.02%(0.01%~0.02%)(见图 7)。
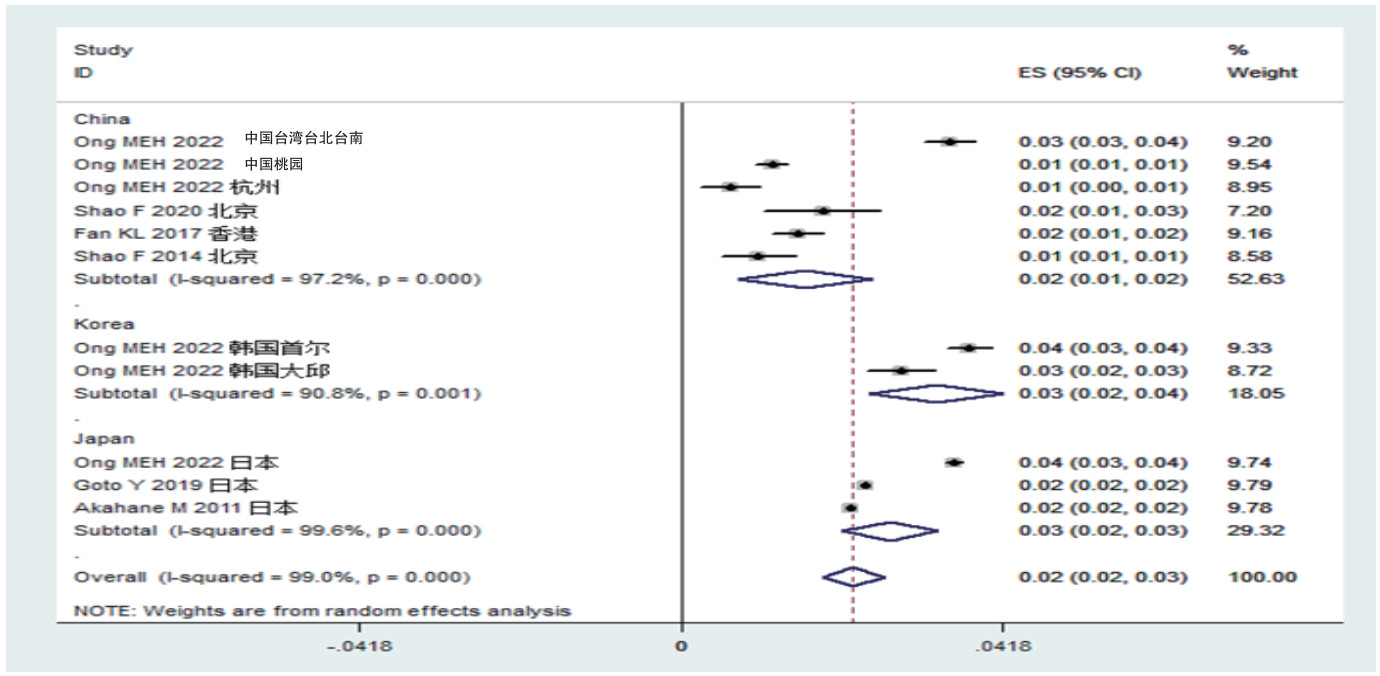
|
| 图 7 中日韩三国心搏骤停患者良好神经功能预后率森林图 |
|
|
中日韩OHCA患者1年生存率为0.03%(0.02%~0.04%);按照国家亚组分析结果显示,日本1年生存率为0.05%(0.05%~0.05%)、中国0.02%(0.01%~0.02%)(见图 8)。
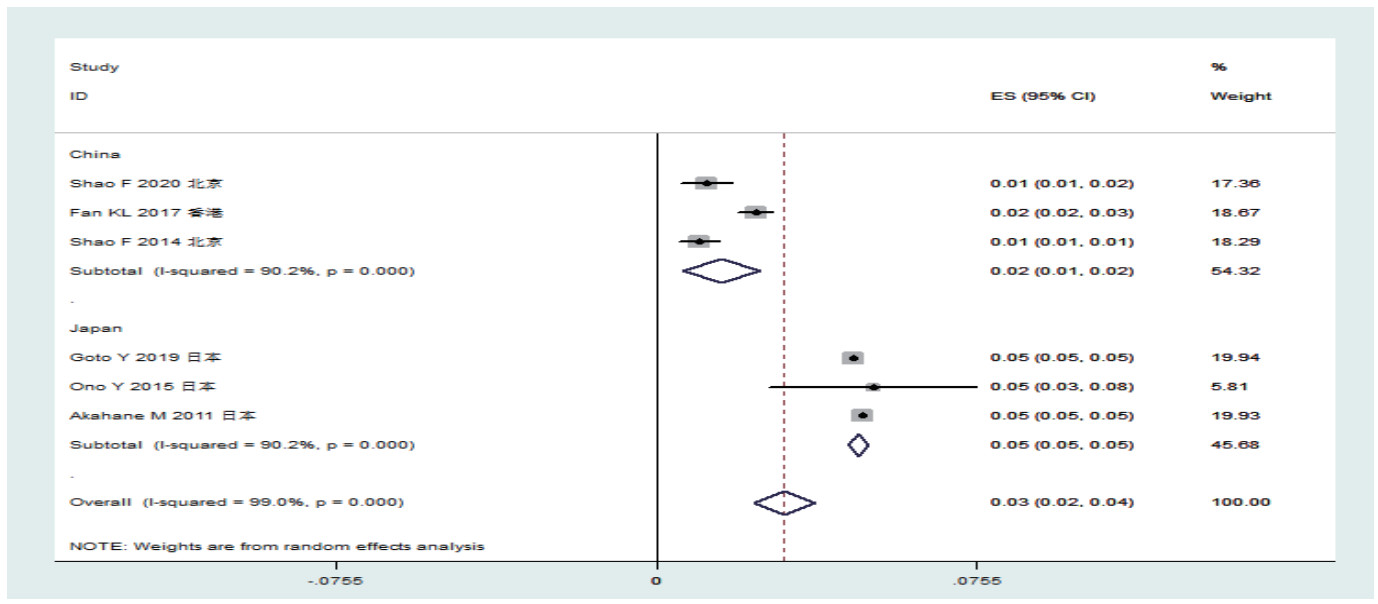
|
| 图 8 中日韩三国心搏骤停患者1年生存率森林图 |
|
|
由于受到旁观者CPR、EMS反应时间和AED普及等因素影响,国家间OHCA患者预后存在较大差异。本研究提示中日韩三国OHCA患者ROSC率韩国最高;现场EMS急救ROSC率明显低于医院急诊ROSC率;中国OHCA患者预后指标低于韩国和日本。
中日韩OHCA患者ROSC率等预后指标方面存在差异。本研究显示韩国ROSC率最高,中国OHCA患者存活率及良好神经功能预后率均低于韩国和日本。此结果差异可能与各个国家间的OHCA患者首次记录的心律失常类型、是否有旁观者CPR以及接受AED等因素有关[15-16]。研究显示初始可除颤心律或者接受旁观者CPR的OHCA患者生存率显著提高[16-17]。纳入本荟萃分析的韩国心脏骤停研究联盟研究显示OHCA初始可除颤心律占16.1%[7],而中日OHCA初始可除颤心律比例均较低(5%~8%);另外研究显示韩国旁观者CPR率为52%[7],而中国北京和香港分别为16.8%和28.7%[9, 14]。因此可除颤心律以及接受旁观者CPR比例高可能是韩国OHCA患者预后指标较高的主要原因。
OHCA患者EMS现场急救ROSC率明显低于医院急诊复苏ROSC率。团队形式实施CPR是心肺复苏的基本原则。OHCA患者送至急诊时,医院有条件组织多学科医疗专业团队,提供高质量CPR、高级生命支持及体外膜肺氧合(ECPR)等措施,提高复苏成功率[18-19]。然而中低收入国家EMS人员缺乏专业培训,救护车更多仅用于患者转运[20]。一项针对亚洲国家EMS调查显示韩国和日本的急救医疗技术人员服务仍处于中等服务水平[21]。因此需要通过基础投资、政策支持、建立快速沟通网络等措施构建和完善EMS[22],提高OHCA患者复苏成功率。
OHCA患者预后生存率较低。OHCA生存结局很大程度取决于“生存链”院前干预和执行情况,并可能受到EMS等多种因素影响[23-25]。研究证实EMS的高质量心肺复苏、团队培训、结构化复苏演练等均可改善OHCA患者预后,因此需不断优化EMS救治和提高复苏质量[26-27]。同时EMS调度员指导[28]、团队为基础的教学方案[29]、视频教学[30]等方式可提高旁观者CPR质量,以及无人机运送AED[31]可提高OHCA复苏成功率。另外包括目标温度管理、血流动力学维持和机械通气、并发症防治等高级生命支持均是救治的关键措施[32]。因此需从“生存链”的各个环节提高救治水平,改善预后。
OHCA的病因亦是影响预后的重要因素。大多数OHCA主要为冠状动脉病变相关的心源性病因[33]。对怀疑心脏病因及出现ST段抬高时紧急冠脉造影有助于降低病死率,而非ST段抬高患者并不能从紧急冠脉造影中获益[34-35]。在非心源性病因中,蛛网膜下腔出血(SAH)导致的OHCA可能被很多临床医师忽视。早期研究并未将SAH列为OHCA常见的非心源性病因[36]。而一项为期4年的OHCA患者观察性研究显示,SAH比例高达16.2%,且SAH导致的OHCA患者ROSC成功率更低[37],提示SAH引起的OHCA概率比既往认为的要高(3.5%)[38]。因此OHCA患者病情允许时颅脑CT检查,有助于尽早识别可能病因,为评估病情提供更多依据。
本研究存在一定局限性:①纳入分析的部分研究为中日韩国家个别城市数据,因此并不能全面反映3个国家OHCA患者整体预后,但能在一定程度上反映中日韩OHCA患者的救治水平;②纳入患者和研究类型存在差异,比如Sasaki等[12]仅纳入接受AED的OHCA患者和Shao等[14]为随机对照研究,可能对纳入的OHCA患者有所限制,导致荟萃研究结果产生偏倚。
综上所述,中日韩OHCA患者ROSC率存在差异且预后生存指标均较低,提示需不断构建和完善“生存率”各项环节,提高救治成功率。
利益冲突 所有作者均声明不存在利益冲突
作者贡献声明 孙虹:酝酿和设计实验、对文章的知识性内容作批评性审阅;高志伟、周彧:实施研究、起草文章、统计分析;赵红梅、宋婷婷、孙青松、赵莉莉、郑鹏:分析/解释数据;张劲松:酝酿和设计实验、技术支持和研究指导
| [1] | Holmberg MJ, Ross CE, Fitzmaurice GM, et al. Annual incidence of adult and pediatric in-hospital cardiac arrest in the United States[J]. Circ Cardiovasc Qual Outcomes, 2019, 12(7): e005580. |
| [2] | Gräsner JT, Lefering R, Koster RW, et al. EuReCa ONE-27 nations, ONE Europe, ONE registry: a prospective one month analysis of out-of-hospital cardiac arrest outcomes in 27 countries in Europe[J]. Resuscitation, 2016, 105: 188-195. DOI:10.1016/j.resuscitation.2016.06.004 |
| [3] | Yan SJ, Gan Y, Jiang N, et al. The global survival rate among adult out-of-hospital cardiac arrest patients who received cardiopulmonary resuscitation: a systematic review and meta-analysis[J]. Crit Care, 2020, 24(1): 61. DOI:10.1186/s13054-020-2773-2 |
| [4] | Ong MEH, Shin SD, Ko PC, et al. International multi-center real world implementation trial to increase out-of-hospital cardiac arrest survival with a dispatcher-assisted cardio-pulmonary resuscitation package (Pan-Asian resuscitation outcomes study phase 2)[J]. Resuscitation, 2022, 171: 80-89. DOI:10.1016/j.resuscitation.2021.12.032 |
| [5] | Wang JG, He YB, Chen XL, et al. A retrospective study on epidemiological analysis of pre-hospital emergency care in Hangzhou, China[J]. PLoS One, 2023, 18(4): e0282870. DOI:10.1371/journal.pone.0282870 |
| [6] | Wang Y, Zhang Q, Qu GB, et al. Effects of prehospital management in out-of-hospital cardiac arrest: advanced airway and adrenaline administration[J]. BMC Health Serv Res, 2022, 22(1): 546. DOI:10.1186/s12913-022-07890-x |
| [7] | Kim SJ, Kim HS, Hwang SO, et al. Ionized calcium level at emergency department arrival is associated with return of spontaneous circulation in out-of-hospital cardiac arrest[J]. PLoS One, 2020, 15(10): e0240420. DOI:10.1371/journal.pone.0240420 |
| [8] | Goto Y, Funada A, Maeda T, et al. Sex-specific differences in survival after out-of-hospital cardiac arrest: a nationwide, population-based observational study[J]. Crit Care, 2019, 23(1): 263. DOI:10.1186/s13054-019-2547-x |
| [9] | Fan KL, Leung LP, Siu YC. Out-of-hospital cardiac arrest in Hong Kong: a territory-wide study[J]. Hong Kong Med J, 2017, 23(1): 48-53. DOI:10.12809/hkmj166046 |
| [10] | Ono Y, Hayakawa M, Maekawa K, et al. Should laryngeal tubes or masks be used for out-of-hospital cardiac arrest patients?[J]. Am J Emerg Med, 2015, 33(10): 1360-1363. DOI:10.1016/j.ajem.2015.07.043 |
| [11] | Shao F, Li CS, Liang LR, et al. Outcome of out-of-hospital cardiac arrests in Beijing, China[J]. Resuscitation, 2014, 85(11): 1411-1417. DOI:10.1016/j.resuscitation.2014.08.008 |
| [12] | Sasaki M, Iwami T, Kitamura T, et al. Incidence and outcome of out-of-hospital cardiac arrest with public-access defibrillation. A descriptive epidemiological study in a large urban community[J]. Circ J, 2011, 75(12): 2821-2826. DOI:10.1253/circj.cj-11-0316 |
| [13] | Akahane M, Ogawa T, Koike S, et al. The effects of sex on out-of-hospital cardiac arrest outcomes[J]. Am J Med, 2011, 124(4): 325-333. DOI:10.1016/j.amjmed.2010.10.020 |
| [14] | Shao F, Li HB, Li D, et al. Effects of Shenfu injection on survival and neurological outcome after out-of-hospital cardiac arrest: a randomised controlled trial[J]. Resuscitation, 2020, 150: 139-144. DOI:10.1016/j.resuscitation.2019.11.010 |
| [15] | Eisenberg MS, Cummins RO, Larsen MP. Numerators, denominators, and survival rates: reporting survival from out-of-hospital cardiac arrest[J]. Am J Emerg Med, 1991, 9(6): 544-546. DOI:10.1016/0735-6757(91)90108-v |
| [16] | Song JT, Guo WX, Lu XG, et al. The effect of bystander cardiopulmonary resuscitation on the survival of out-of-hospital cardiac arrests: a systematic review and meta-analysis[J]. Scand J Trauma Resusc Emerg Med, 2018, 26(1): 86. DOI:10.1186/s13049-018-0552-8 |
| [17] | May S, Zhang LY, Foley D, et al. Improvement in non-traumatic, out-of-hospital cardiac arrest survival in Detroit from 2014 to 2016[J]. J Am Heart Assoc, 2018, 7(16): e009831. DOI:10.1161/JAHA.118.009831 |
| [18] | Panchal AR, Berg KM, Hirsch KG, et al. 2019 American heart association focused update on advanced cardiovascular life support: use of advanced airways, vasopressors, and extracorporeal cardiopulmonary resuscitation during cardiac arrest: an update to the American heart association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care[J]. Circulation, 2019, 140(24): e881-e894. DOI:10.1161/CIR.0000000000000732 |
| [19] | Holmberg MJ, Geri G, Wiberg S, et al. Extracorporeal cardiopulmonary resuscitation for cardiac arrest: a systematic review[J]. Resuscitation, 2018, 131: 91-100. DOI:10.1016/j.resuscitation.2018.07.029 |
| [20] | Suryanto, Plummer V, Boyle M. EMS systems in lower-middle income countries: a literature review[J]. Prehosp Disaster Med, 2017, 32(1): 64-70. DOI:10.1017/S1049023X1600114X |
| [21] | Shin SD, Ong ME, Tanaka H, et al. Comparison of emergency medical services systems across pan-Asian countries: a web-based survey[J]. Prehosp Emerg Care, 2012, 16(4): 477-496. DOI:10.3109/10903127.2012.695433 |
| [22] | Nadarajan GD, Tiah L, Ho AFW, et al. Global resuscitation alliance utstein recommendations for developing emergency care systems to improve cardiac arrest survival[J]. Resuscitation, 2018, 132: 85-89. DOI:10.1016/j.resuscitation.2018.08.022 |
| [23] | Ong MEH, Perkins GD, Cariou A. Out-of-hospital cardiac arrest: prehospital management[J]. Lancet, 2018, 391(10124): 980-988. DOI:10.1016/S0140-6736(18)30316-7 |
| [24] | 胡琦, 赵箐华, 邹丽君, 等. 241例心搏骤停与心肺脑复苏的回顾性分析[J]. 中华急诊医学杂志, 2004, 13(3): 158-160. DOI:10.3760/j.issn:1671-0282.2004.03.004 |
| [25] | 冯刚, 刘中民, 孙志扬, 等. 影响院前心搏呼吸骤停存活出院率的因素[J]. 中华急诊医学杂志, 2004, 13(2): 119-121. DOI:10.3760/j.issn:1671-0282.2004.02.016 |
| [26] | Sporer K, Jacobs M, Derevin L, et al. Continuous quality improvement efforts increase survival with favorable neurologic outcome after out-of-hospital cardiac arrest[J]. Prehosp Emerg Care, 2017, 21(1): 1-6. DOI:10.1080/10903127.2016.1218980 |
| [27] | Nehme Z, Ball J, Stephenson M, et al. Effect of a resuscitation quality improvement programme on outcomes from out-of-hospital cardiac arrest[J]. Resuscitation, 2021, 162: 236-244. DOI:10.1016/j.resuscitation.2021.03.007 |
| [28] | Park GJ, Kong SYJ, Song KJ, et al. The effectiveness of a new dispatcher-assisted basic life support training program on quality in cardiopulmonary resuscitation performance during training and willingness to perform bystander cardiopulmonary resuscitation: a cluster randomized controlled study[J]. Simul Healthc, 2020, 15(5): 318-325. DOI:10.1097/SIH.0000000000000435 |
| [29] | Xu JN, Dong XJ, Yin HF, et al. Improve cardiac emergency preparedness by building a team-based cardiopulmonary resuscitation educational plan[J]. Front Public Health, 2022, 10: 895367. DOI:10.3389/fpubh.2022.895367 |
| [30] | Li F, Yang CP, Chang CH, et al. Effect of the brief instructional video intervention on the quality of cardiopulmonary resuscitation[J]. Int J Med Sci, 2023, 20(1): 70-78. DOI:10.7150/ijms.79433 |
| [31] | Liu XG, Yuan QH, Wang GY, et al. Drones delivering automated external defibrillators: a new strategy to improve the prognosis of out-of-hospital cardiac arrest[J]. Resuscitation, 2023, 182: 109669. DOI:10.1016/j.resuscitation.2022.12.007 |
| [32] | Panchal AR, Bartos JA, Cabañas JG, et al. Part 3:adult basic and advanced life support: 2020 American heart association guidelines for cardiopulmonary resuscitation and emergency cardiovascular care[J]. Circulation, 2020, 142(16_suppl_2): S366-S468. DOI:10.1161/CIR.0000000000000916 |
| [33] | Hawkes C, Booth S, Ji C, et al. Epidemiology and outcomes from out-of-hospital cardiac arrests in England[J]. Resuscitation, 2017, 110: 133-140. DOI:10.1016/j.resuscitation.2016.10.030 |
| [34] | Guy A, Golby R, Stenstrom R. Coronary angiography after cardiac arrest without ST-segment elevation (COACT)[J]. CJEM, 2020, 22(2): 163-164. DOI:10.1017/cem.2019.447 |
| [35] | Hauw-Berlemont C, Lamhaut L, Diehl JL, et al. Emergency vs delayed coronary angiogram in survivors of out-of-hospital cardiac arrest: results of the randomized, multicentric EMERGE trial[J]. JAMA Cardiol, 2022, 7(7): 700-707. DOI:10.1001/jamacardio.2022.1416 |
| [36] | Engdahl J, Holmberg M, Karlson BW, et al. The epidemiology of out-of-hospital 'sudden' cardiac arrest[J]. Resuscitation, 2002, 52(3): 235-245. DOI:10.1016/s0300-9572(01)00464-6 |
| [37] | Inamasu J, Miyatake S, Tomioka H, et al. Subarachnoid haemorrhage as a cause of out-of-hospital cardiac arrest: a prospective computed tomography study[J]. Resuscitation, 2009, 80(9): 977-980. DOI:10.1016/j.resuscitation.2009.05.010 |
| [38] | Kürkciyan I, Meron G, Sterz F, et al. Spontaneous subarachnoid haemorrhage as a cause of out-of-hospital cardiac arrest[J]. Resuscitation, 2001, 51(1): 27-32. DOI:10.1016/s0300-9572(01)00381-1 |
 2024, Vol. 33
2024, Vol. 33




