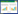心脏骤停(cardiac arrest, CA)是指心脏正常机械活动停止,循环征象消失。由于心脏泵血功能中止,全身各个脏器的血液供应在数十秒内完全中断。CA患者如能得到及时有效的心肺复苏(cardiopulmonary resuscitation, CPR),患者可能恢复自主循环(restoration of spontaneous circulation, ROSC),否则将发生不可逆转的生物学死亡。
根据发生地点不同,CA分为院外心脏骤停(out-of-hospital cardiac arrest, OHCA)和院内心脏骤停(in-hospital cardiac arrest, IHCA)。OHCA被定义为在医院以外发生的与体循环缺失相关的功能性心脏机械活动的丧失。众所周知,OHCA是威胁人类健康的主要问题之一,其致残致死率较高,不同地区之间的生存率差异有统计学意义。中国每年发生心源性猝死的患者达到54.4万例,70%发生于院外[1-2]。
改善CA生存链中的环节可以改善预后[3],特别是该链条中的早期环节。已知可提高生存率的干预措施包括:提高早期识别能力并寻求EMS的帮助、旁观者CPR以及使用公共通道除颤等。从某种意义上说,这些干预措施需提高具备技能的人口比例。因此,对志愿者的培训显得尤为重要。多个国家均在对人群进行培训,比如丹麦、瑞典和美国等[4-6]。浙江省急救指挥中心也在进行志愿者培训,以提高OHCA患者的预后。
2021年浙江省构建的院前急救120云平台,以数字化手段实现急救信息“一点接入、全省共享”的医疗服务模式,实现高效、精准的院前急救服务。本研究对浙江省2022年1月至2022年12月部分地市的2 226例急救OHCA患者资料进行回顾性分析,以探讨浙江省急救指挥中心系统中OHCA患者的流行特征,从而提高院前急救质量,为提高浙江省院前急救质量提供依据。
1 资料与方法 1.1 研究资料浙江省急救指挥平台在全省免费部署,运用大数据分析,进行院前急救精密调控,快速实现全省急救中心调度系统信息化和数字化转型,于2020年启动,并得到当地政府的支持。在OHCA患者中,所有EMS系统都有两层响应,基本生命支持作为第一级,高级生命支持作为第二级。本回顾性研究由浙江省人民医院医学伦理委员会批准,批号:QT2023139。因为是回顾性研究,伦理委员会同意豁免患者知情同意要求。
1.2 研究方法回顾性分析浙江省急救指挥中心2022年1月1日至12月12日院前急救系统中非创伤性且年龄在18岁以上OHCA患者的临床资料。从电子病历中提取流行病学、人口学、临床症状或体征及合并症等指标。排除标准:年龄小于18岁及临床数据资料不全的OHCA患者。
收集OHCA患者的临床资料:人口统计学指标(包括年龄、性别等)、CA发生时间、发生场所、有无进行胸外心脏按压(CPR)、实施CPR的人员、有无行AED、CA原因、转归结果、休克心率、基础疾病、初始心律失常心率、救护车响应时间等指标。
1.3 统计学方法采用SPSS 26.0及R软件对数据进行统计学分析。分类变量以频率表示,连续变量被描述为中位数(四分位范围)。如果数据符合正态分布,则连续变量采用t检验进行分析,否则采用非参数检验。对分类变量比例采用卡方检验分析。以双侧P < 0.05为差异有统计学意义。
2 结果2022年1月至2022年12月期间,浙江省急救指挥中心120送入4097例OHCA病例。732例因患者年龄小于18岁而被排除在外,1 139例因患者性别及数据不全而被排除,去除不符合条件的数据,最终纳入2 226例OHCA患者。其基线特征见表 1。
| 分组 | 数值 |
| 年龄 | 65.5±17.3 |
| < 70岁 | 1187(53.3) |
| ≥70岁 | 1039(46.7) |
| 性别(例, %) | |
| 男性 | 1529(68.7) |
| 女性 | 697 (31.3) |
| 发生月份(例, %) | |
| 1~3 | 496(22.3) |
| 4~6 | 488(21.9) |
| 7~9 | 602(27.0) |
| 10~12 | 640(28.8) |
| 发病时间(例, %) | |
| 白天 | 1723(77.4) |
| 晚上 | 503(22.6) |
| 发生地点(例, %) | |
| 家/住处 | 1380 (62.0) |
| 公共场所 | 846 (38.0) |
| 病因(例, %) | |
| 心脏原因 | 1 798 (80.8) |
| 创伤 | 224 (10.1) |
| 溺水 | 69 (3.1) |
| 窒息 | 84 (3.8) |
在所有符合条件的病例中,年龄为(65.5±17.3)岁。不同年龄段发病率不同(见图 1),多数发生在老年患者中,男性患者70~79岁年龄段发病率最高,其次是60~69岁年龄段。相比之下,女性患者高发年龄段为80~89岁。在所有OHCA患者中,男性占1 529例(68.7%),女性占697例(31.3%),男性患者明显高于女性患者,男女比例约为2.2∶1。在成人OHCA患者中,男性、女性患者发病率均随年龄呈指数增长,男性的发病率始终较高。在已知事件地点的病例中,1380例(62.0%)发生在家中或住所,846例(38.0%)发生在公共场所。
|
| 图 1 2022年OHCA患者不同年龄和性别分布情况 |
|
|
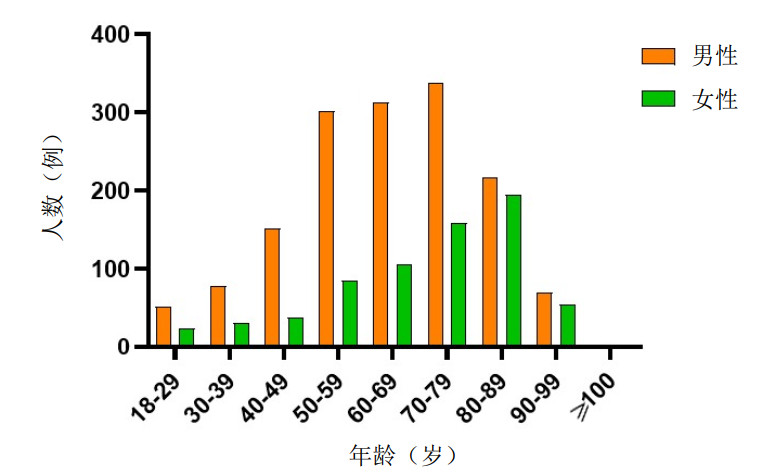
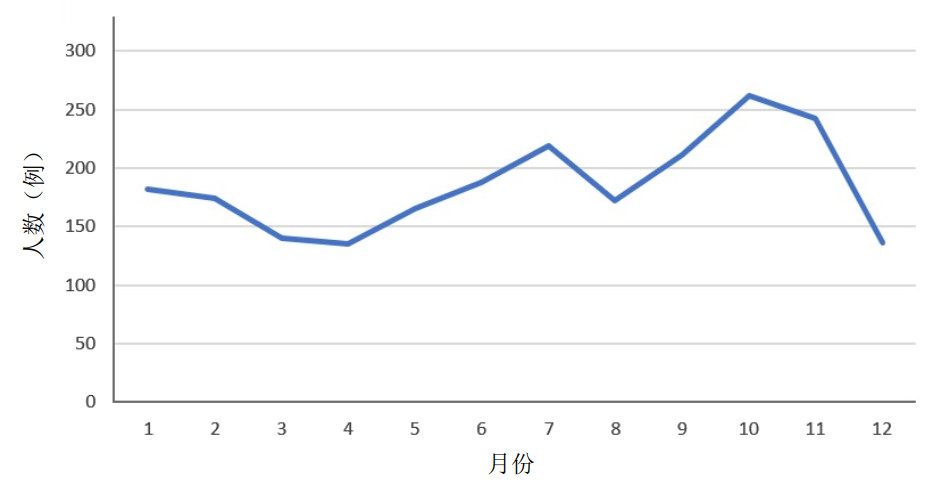
在所有OHCA病例中,一年中发病率较高的月份分别为10月262例(11.8%),11月242例(10.9%)和7月219例(9.8%)。发病率较低的月份分别为4月135例(6.1%),3月140例(6.3%)和12月136(6.1%)(见图 2)。一天中不同时间段发病率也各不相同,其中发病率较高的时段分别为早上7点145例(6.5%),8点135例(6.1%)和9点138例(6.2%)。夜间发病率较早上降低,其中凌晨3点41例(1.8%),凌晨1点44例(2.0%)和23点46例(2.1%)(见图 3)。
|
| 图 2 2022年OHCA患者发病月份分布情况 |
|
|
|
| 图 3 2022年OHCA患者发病时间分布情况 |
|
|
浙江省急救指挥平台在全省免费部署,运用大数据分析,进行院前急救精密调控,快速实现全省急救中心调度系统信息化和数字化转型。平台实时记录浙江省120数据,在纳入的所有OHCA病例中地区之间也存在差异,不同城市发生率不同(本数据中地级市病例来源仅包含主城区和市辖区,不含下辖县和县级市),其中绍兴占353例(15.9%),金华312例(14.0%),湖州471例(21.1%),丽水371例(16.7%),衢州274例(12.3%),杭州139例(6.2%),嘉兴81例(3.6%),舟山114例(5.1%),江山97例(4.4%)和宁波14例(0.6%)(见图 4)。
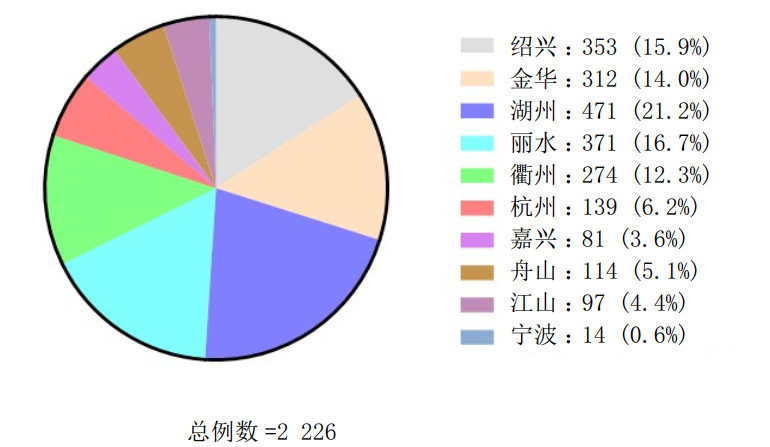
|
| 图 4 2022年浙江省OHCA患者不同城市分布情况 |
|
|
在所有纳入的OHCA患者中,进行CPR的有1869例(84.0%),未进行CPR的患者占357例(16.0%),这类患者多数是已经死亡或家属拒绝。在所有患者中,ROSC率为2.3%。
3 讨论OHCA是全球范围内导致死亡的主要原因之一[3, 7]。OHCA后的总体预后相对较差,在过去30年几乎保持不变。
OHCA患者的生存率较低,如能得到及时有效的救治,则患者有可能恢复ROSC,否则将发生不可逆转的生物学死亡。据估计,在全球范围内平均只有不到10%的OHCA患者存活[8]。英国的一项研究显示,在28 729例经EMS治疗的OHCA患者中,只有7.9%的患者存活到出院[9]。另有研究报道,OHCA存活到出院的百分比分别为在欧洲7.6%,北美6.8%、亚洲3.0%、澳大利亚9.7%[7]。本研究显示有2.3%的患者在CPR之后恢复ROSC,与亚洲数据相一致。
相关研究报道,影响OHCA的因素因环境和卫生保健资源而异,本研究也发现老年患者的OHCA发生率更高,与先前研究相一致[10]。笔者认为年龄和基础疾病对OHCA预后也具有一定的负面影响[11]。此外,个人的医学素养、社区和旁观者的参与、心肺复苏的时机、EMS特征和医院服务等都会影响OHCA患者的预后[12-13]。
提高居民区OHCA患者生存率的努力应包括对家庭成员进行CPR培训和缩短救护车响应时间。在本研究中,家中或住所OHCA发生率相对较高,有必要确定OHCA的高风险地区,以便采取公共卫生措施[14]。实施公共通道除颤可提高OHCA患者的生存率[15]。在本研究中,白天尤其是上午OHCA的发生率明显增加。OHCA后发病率和生存率与时间变异性是显著相关的[16-7]。
近年来,心血管疾病不断增加尤其是急性心肌梗死,这部分OHCA患者冠脉造影多数有冠脉狭窄。因此,早期发现前驱症状并激活EMS,早期获得医疗保健并预防OHCA。EMS延迟与生存率降低有关,EMS反应时间缩短将提高OHCA预后及生存机会。浙江省急救指挥中心数据显示,在所有疾病分布中,非创伤CA患者占1.24%。全省120电话平均摘机时间5 s,平均派车时间1分29秒,平均出车时间1分31秒,平均反应时间13分58秒,派车服从率99.99%,急救满足率98.20%,覆盖全省院前急救的“一张网”已形成。因此,这一平台的构建对提高OHCA患者的预后是至关重要的。
本研究具有一定的局限性。首先,这仅是浙江省的数据,OHCA生存率存在地域差异,因此本地理区域的数据可能并不能代表其他各个省份。其次,笔者仅对院前数据进行分析,并未对院内数据及预后进行分析,难以从各地区医院获取相关信息。最后,急救人员和家属提供的信息可能存在不可靠性,这些可能也导致了报告或信息的偏倚。后续将对院内信息进行完善,深入研究OHCA患者相关预后及生存率。
综上所述,早期发现前驱症状并及时给予CPR,同时缩短响应时间对OHCA患者预后起到至关重要的作用。浙江省急救指挥中心运用大数据分析,进行院前急救精密调控,快速实现全省急救中心调度系统信息化和数字化转型,对OHCA患者的救治起到积极作用。
利益冲突 所有作者声明无利益冲突
作者贡献声明 陈闪闪:研究设计、数据统计与论文撰写;蔡文伟:研究设计与论文修改;李恒杰、韩楠楠、付金:数据处理
| [1] | Xu F, Zhang Y, Chen YG. Cardiopulmonary resuscitation training in China[J]. JAMA Cardiol, 2017, 2(5): 469. DOI:10.1001/jamacardio.2017.0035 |
| [2] | Shao F, Li CS, Liang LR, et al. Outcome of out-of-hospital cardiac arrests in Beijing, China[J]. Resuscitation, 2014, 85(11): 1411-1417. DOI:10.1016/j.resuscitation.2014.08.008 |
| [3] | Sasson C, Rogers MAM, Dahl J, et al. Predictors of survival from out-of-hospital cardiac arrest: a systematic review and meta-analysis[J]. Circ Cardiovasc Qual Outcomes, 2010, 3(1): 63-81. DOI:10.1161/CIRCOUTCOMES.109.889576 |
| [4] | Wissenberg M, Lippert FK, Folke F, et al. Association of national initiatives to improve cardiac arrest management with rates of bystander intervention and patient survival after out-of-hospital cardiac arrest[J]. JAMA, 2013, 310(13): 1377-1384. DOI:10.1001/jama.2013.278483 |
| [5] | Lindner TW, Søreide E, Nilsen OB, et al. Good outcome in every fourth resuscitation attempt is achievable—an Utstein template report from the Stavanger region[J]. Resuscitation, 2011, 82(12): 1508-1513. DOI:10.1016/j.resuscitation.2011.06.016 |
| [6] | Daya MR, Schmicker RH, Zive DM, et al. Out-of-hospital cardiac arrest survival improving over time: results from the Resuscitation Outcomes Consortium (ROC)[J]. Resuscitation, 2015, 91: 108-115. DOI:10.1016/j.resuscitation.2015.02.003 |
| [7] | Berdowski J, Berg RA, Tijssen JGP, et al. Global incidences of out-of-hospital cardiac arrest and survival rates: systematic review of 67 prospective studies[J]. Resuscitation, 2010, 81(11): 1479-1487. DOI:10.1016/j.resuscitation.2010.08.006 |
| [8] | Nichol G. Regional variation in out-of-hospital cardiac arrest incidence and outcome[J]. JAMA, 2008, 300(12): 1423. DOI:10.1001/jama.300.12.1423 |
| [9] | Hawkes C, Booth S, Ji C, et al. Epidemiology and outcomes from out-of-hospital cardiac arrests in England[J]. Resuscitation, 2017, 110: 133-140. DOI:10.1016/j.resuscitation.2016.10.030 |
| [10] | Ramaka S, Nazir NT, Murthy VS, et al. Epidemiology of out-of-Hospital Cardiac Arrests, knowledge of cardiovascular disease and risk factors in a regional setting in India: the Warangal Area out-of-hospital Cardiac Arrest Registry (WACAR)[J]. Indian Heart J, 2020, 72(6): 517-523. DOI:10.1016/j.ihj.2020.10.002 |
| [11] | Hirlekar G, Jonsson M, Karlsson T, et al. Comorbidity and bystander cardiopulmonary resuscitation in out-of-hospital cardiac arrest[J]. Heart, 2020, 106(14): 1087-1093. DOI:10.1136/heartjnl-2019-315954 |
| [12] | Morgan DP, Muscatello D, Hayen A, et al. Human factors influencing out-of-hospital cardiac arrest survival[J]. Emerg Med Australas, 2019, 31(4): 600-604. DOI:10.1111/1742-6723.13222 |
| [13] | Navab E, Esmaeili M, Poorkhorshidi N, et al. Predictors of out of hospital cardiac arrest outcomes in pre-hospital settings; a retrospective cross-sectional study[J]. Arch Acad Emerg Med, 2019, 7(1): 36. |
| [14] | Ramaka S, Murthy V, Nanda N, et al. An observational study of out-of-hospital cardiac arrests reported in Indian print media[J]. J Indian Coll Cardiol, 2019, 9(4): 223. DOI:10.4103/jicc.jicc_52_19 |
| [15] | Hansen SM, Hansen CM, Folke F, et al. Bystander defibrillation for out-of-hospital cardiac arrest in public vs residential locations[J]. JAMA Cardiol, 2017, 2(5): 507. DOI:10.1001/jamacardio.2017.0008 |
| [16] | Bagai A, McNally BF, Al-Khatib SM, et al. Temporal differences in out-of-hospital cardiac arrest incidence and survival[J]. Circulation, 2013, 128(24): 2595-2602. DOI:10.1161/circulationaha.113.004164 |
| [17] | Wallace SK, Abella BS, Shofer FS, et al. Effect of time of day on prehospital care and outcomes after out-of-hospital cardiac arrest[J]. Circulation, 2013, 127(15): 1591-1596. DOI:10.1161/CIRCULATIONAHA.113.002058 |
 2024, Vol. 33
2024, Vol. 33