腹腔的刚性边界(脊椎、肋骨和骨盆骨)和半刚性边界(腹壁、膈肌和骨盆肌肉)使其扩张能力受限而产生压力,从而构成“腹腔内压(intra-abdominal pressure, IAP)”。生理状态(如咳嗽、Valsalva、举重等动作)和病理状态(如腹腔内脏器、腹腔间隙脂肪、淋巴结、血管等发生病理性改变)均可导致IAP升高。病理性的IAP增高称为腹腔高压(intra-abdominal hypertension, IAH),急诊患者比较常见,可明显增高急危重症患者的病死率[1-2]。若IAP超过20 mmHg(1 mmHg=0.133 kPa),合并新发或进行性器官衰竭,则可诊断为腹腔间隔室综合征(abdominal compartment syndrome, ACS)。ACS是IAH的进展期表现,即使给予减压治疗并去除病因,患者死亡率仍较高。因此,临床医生的关注点要从ACS提前到IAH阶段[3]。
世界腹腔间隔室综合征协会(World Society of the Abdominal Compartment Syndrome, WSACS)于2006年发布IAH/ACS的专家共识并明确了其定义[4],2007年和2009年分别制定了IAH/ACS临床救治指南[5]和研究建议[6],并于2013年对定义与临床指南做了更新[3, 7]。2020年中国腹腔重症协作组颁布了重症患者腹内高压监测与管理的专家共识(2020版)[8],强调急危重症患者IAH/ACS风险高、易漏诊,应予以高度重视。急诊患者病情复杂,变化快,且急诊环境特殊,容易漏诊IAH/ACS,这对急诊医师的诊疗提出了更高的要求。在参考国内外IAH/ACS指南共识,系统梳理近年来相关研究进展,结合急诊科临床工作特点基础上,中华医学会急诊医学分会、北京医学会急诊医学分会、北京医师协会急救医师专科分会、中国医药卫生文化协会急诊急救分会共同组织相关领域专家讨论并制订了《成人腹腔高压和腹腔间隔室综合征诊治急诊专家共识》,旨在为IAH/ACS的急诊诊疗提供指导。
本共识中涉及的证据等级和推荐强度基本按照GRADE(推荐分级的评估,制定与评价)系统进行分级(表 1)。鉴于IAH/ACS患者在病因、危险因素、病理生理学、治疗措施和预后等方面存在显著差异性[9],本共识仅对IAH/ACS急诊成年患者的一般诊疗原则进行阐释。
| 水平 | 描述 |
| 证据级别 | |
| 高(A) | 非常确信真实效应值接近估计效应值 |
| 中(B) | 对效应估计值信心中等,真实值很可能接近效应值,但仍有大不相同的可能性 |
| 低(C) | 对效应估计值的确信程度有限,真实值可能与估计值大不相同 |
| 很低(D) | 对效应估计值几乎没有信心,真实值很可能与估计值大不相同 |
| 推荐强度 | |
| 强(1) | 明确显示干预措施利大于弊或弊大于利 |
| 弱(2) | 利弊不确定或无论质量高低证据均显示利弊相当 |
不同中心的临床资料显示,IAH和ACS发生率存在显著差异。2004年至2011年间发表的11项队列研究中,重症患者IAH的发生率为10%~80%,ACS发生率为8%~12%[2, 10]。近10年ACS发生率仍然在3%~6%[11-12]。一项纳入来自6个国家14个ICU患者的前瞻性研究显示,入院首日存在IAH的患者的28 d病死率显著高于IAP正常患者(38.8% vs. 22.2%)[2]。澳大利亚综合ICU的数据显示,合并IAH的患者住院病死率高于非IAH患者(21.4% vs. 12.1%)[10]。加拿大的数据也显示,合并IAH的患者ICU住院病死率显著高于非IAH患者(30% vs.11%),且IAH是手术和非手术危重症患者死亡的独立危险因素[11]。2019年发表的一项前瞻性的国际多中心研究显示,综合ICU住院患者合并IAH的28 d和90 d病死率分别为27.1%和36.7%,显著高于非IAH患者,其中ACS患者28 d和90 d病死率更分别高达67.7%和75.9%[12]。因此,IAH/ACS危害极大,应引起高度关注,重在预防。迄今,IAH/ACS流行病学数据主要来自ICU。急诊科作为创伤、烧伤、重症胰腺炎、休克等患者的主要首诊科室,危重症患者合并IAH/ACS情况并不罕见,但目前尚缺乏急诊危重症患者IAH/ACS的确切流行病学数据。
推荐意见1:IAH/ACS与成年急危重症患者的死亡风险增高独立相关,应引起急诊医生高度关注。(1D)
2 病因IAH/ACS的病因分为腹腔内容积增加、腹壁顺应性降低以及二者混合[3, 13]。
腹腔内容积增加:由腹腔空腔脏器管腔内或管腔外容积增加所致。临床胃肠管腔内容积增加的常见原因包括胃排空障碍、机械性肠梗阻、麻痹性肠梗阻、结肠假性梗阻等;管腔外容积增加的常见原因包括腹腔出血、腹膜后出血/血肿、大量腹水、腹腔镜时人工气腹、腹腔内巨大肿瘤以及组织水肿(如大量输液、输血)等。
腹壁顺应性下降:腹壁顺应性是衡量腹部扩张难易程度的指标,用来表示IAP随腹腔内容积变化的程度。腹腔容积与腹腔压力起初呈线性相关,达到临界容积后,IAP呈指数增高。腹壁顺应性主要取决于腹壁和膈肌的弹性。腹壁顺应性降低限制了一些原本可调节的容积,导致腹腔内压急剧上升[14]。引起腹壁顺应性下降的常见原因包括烧伤焦痂、腹部束带过紧、腹壁外伤、俯卧位以及腹部手术强行关闭切口导致张力增加等。此外,大量液体复苏增加腹壁水肿,也会降低腹壁顺应性[13]。
3 危险因素IAH/ACS多发生于危重症患者,危险因素包括原发病相关、病情严重程度相关、治疗相关和其他因素。不同人群IAH/ACS危险因素存在差异。这些危险因素包括大量液体复苏、腹盆腔空间被占据、新发腹盆腔占位病变、体位(俯卧位或坐位)、肥胖、年龄增加、酸中毒或低体温、全身疾病(脓毒症、休克或急性呼吸窘迫综合征)、高急性生理和慢性健康评估(acute physiology and chronic health evaluation, APACHE-Ⅱ)评分和序贯器官衰竭(sequential organ failure assessment, SOFA)评分等[13]。ICU患者IAH危险因素包括肥胖、脓毒症、腹部手术、肠梗阻以及大量液体复苏。创伤和手术患者,大量晶体液复苏、休克/低灌注标志物(如血乳酸等)增高、代谢紊乱/器官功能障碍等是IAH/ACS的独立危险因素。急性重症胰腺炎(severe acute pancreatitis, SAP)患者中,疾病严重程度评分和血清肌酐增高是ACS的独立危险因素[15]。机械通气患者入院当日体重指数(body mass index, BMI) > 30 kg/m2、呼气末正压(positive end-expiratory pressure, PEEP) > 10 cmH2O(1 cmH2O=0.098 kPa)、氧合指数 < 300、应用血管加压药/正性肌力药、胰腺炎、肝衰竭/肝硬化合并腹水、消化道出血和开腹手术等与IAH的发生独立相关[16]。抬高床头和俯卧位亦可导致IAP增高[14, 17]。
| 分类 | 危险因素 |
| 原发病因相关因素 | 脓毒症,肝衰竭/肝硬化合并大量腹水,重症胰腺炎,腹膜炎,肠梗阻,创伤、烧伤、手术,消化道大出血,休克/需要血管活性药物治疗,其他腹盆腔空间被占据或新发腹盆病变 |
| 治疗相关因素 | 大量液体复苏或大量输血;俯卧位或头部抬高超过30°;呼吸衰竭需机械通气,PEEP > 10;开腹手术或腹腔镜手术 |
| 病情严重程度相关因素 | APACHE-Ⅱ评分或SOFA评分增高,凝血功能障碍,酸中毒,低体温,其他反应器官功能障碍的指标 |
| 其他因素 | 年龄,肥胖 |
| 注:PEEP为呼气末正压,APACHE-Ⅱ为急性生理与慢性健康评分-Ⅱ,SOFA为序贯器官功能衰竭评分 | |
由于临床表现、实验室检查和影像学检查对IAH/ACS的诊断缺乏敏感度和特异度,目前IAP仍是IAH/ACS早期诊断和干预的依据[13]。IAP增高的后果与基线IAP水平、IAP增高速度和IAH持续时间等有关。肥胖和妊娠等[18]可导致生理性IAP增高,因此解读IAP时需考虑IAP的基线值。IAH持续时间(duration of intra-abdominal hypertension, DIAH)与预后强相关[19-20]。DIAH延长与危重症患者短期死亡、ICU住院时间延长、机械通气时间延长、持续肾脏替代治疗时间延长以及肠外营养日平均营养摄入减少等不良预后显著相关[19-20]。因此,应加强对IAH/ACS高危人群的IAP监测,以免出现延迟诊断[18]。
根据2013年WSACS建议,急危重症和创伤患者存在任何已知IAH/ACS危险因素时,应进行常规IAP测量[3-4]。
4.2 测量方法和影响因素膀胱测压是当前IAP测量的标准技术。具体操作为:患者仰卧位,腹部肌肉放松,将传感器在腋中线水平处归零,通过尿管向膀胱注入最多25 mL(建议25 mL)无菌生理盐水,在呼气末测量膀胱内压[3, 21]。膀胱输注液体的温度、速度和体积等因素变化均可能引起膀胱逼尿肌收缩,建议缓慢注入接近体温(建议37℃)液体,注入生理盐水后30~60 s进行IAP测量。用力呼吸、疼痛、应激、躁动、无创通气、人机对抗等都会显著影响IAP测量结果。故测量IAP的最佳状态是在深镇静和机械通气条件下进行,但应警惕可能带来的血流动力学影响[18]。机械通气时,IAP等于膀胱压减去PEEP值。抬高床头是重症患者常规护理方式,可降低吸入性肺炎风险。但IAH/ACS风险的重症患者床头抬高30°以上可导致膀胱内压显著增高[17]。俯卧位可以改善肺通气/血流比例,常用于呼吸衰竭的治疗,但同样会增加IAP[14],故应考虑体位变化对IAP的影响。
其他的IAP测量方法包括:胃内压、直肠内压、下腔静脉内压以及腹腔直接测压等,可作为无法通过膀胱测压时的替代方法[22]。
在压力读数方面,与传统的水银柱读数法和压力传感器显示法比较,囊压表读数法测量结果差异无统计学意义,而测量时间明显缩短[23]。
4.3 IAP监测基线IAP水平越高,器官衰竭风险越高,监测频率应随之增加。WSACS建议,急危重症或创伤患者存在任何已知IAH/ACS危险因素的情况下,如IAP≥12 mmHg,应至少每4 h测量IAP[3]。连续腹内压(continuous intra-abdominal pressure, CIAP)监测有助于早期识别IAH/ACS,判断IAP变化趋势,推断病理生理学变化,预测并发症和预后[24]。CIAP测量和间断膀胱测压的准确度和一致性良好。但CIAP测量需要特殊的导管,将气囊尖端放置于胃内或三腔Foley导管中,操作相对复杂[25-27]。急诊患者IAP监测流程见图 1。
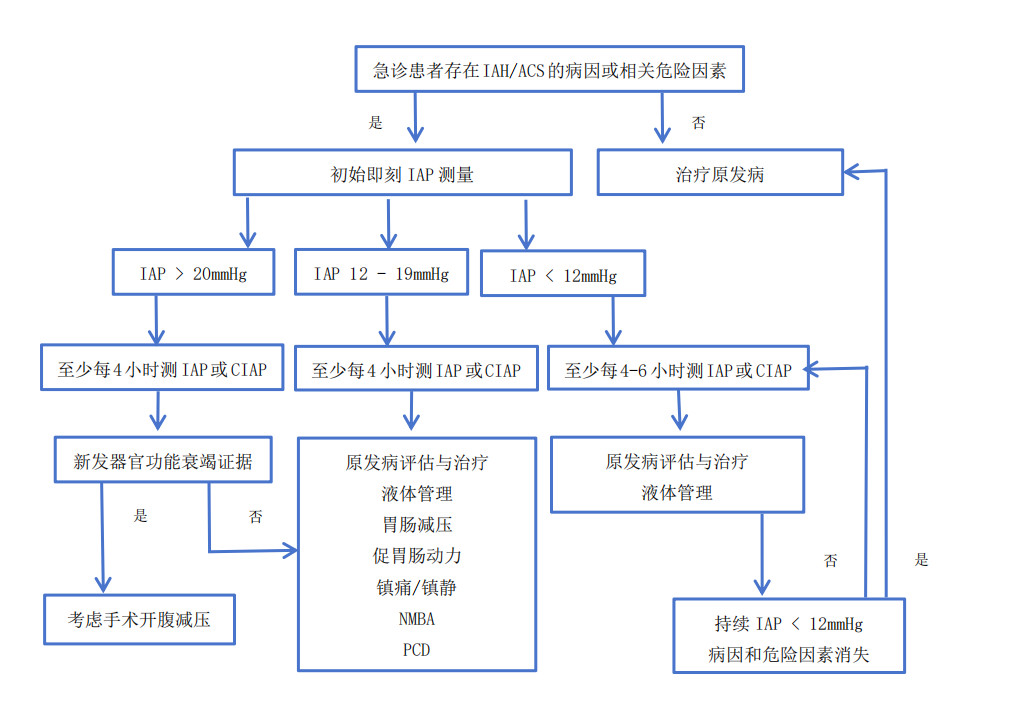
|
| IAH为腹腔高压,ACS为腹腔间隔室综合征,IAP为腹腔内压,CIAP为持续腹腔内压测量,NMBA为神经肌肉阻断剂,PCD为经皮穿刺置管引流 图 1 急诊IAH/ACS诊断和管理流程图 |
|
|
推荐意见2:急诊危重症和创伤患者,应进行IAH/ACS相关疾病或危险因素筛查。(1C)。
推荐意见3:存在任何已知IAH/ACS相关疾病或危险因素时,应定期监测IAP,至少每4~6 h监测一次。初始IAP较高者,应该增加监测频率,条件允许可持续进行IAP监测。(1C)
5 诊断及分级分类本共识沿用了2013年WSACS推荐的IAH/ACS诊断标准和分类分级方法[3]。健康成年人IAP约为0~5 mmHg[8]。IAH是IAP持续或反复病理性升高超过12 mmHg。ACS是指IAP持续大于20 mmHg,伴或不伴腹腔灌注压(abdominal perfusion pressure, APP)小于60 mmHg[APP =平均动脉压(mean arterial pressure, MAP)-IAP],同时伴有新发器官功能障碍/衰竭。
IAH分级:Ⅰ级,IAP 12~15mmHg;Ⅱ级,IAP 16~20 mmHg;Ⅲ级,IAP 21~25 mmHg;Ⅳ级,IAP > 25 mmHg。
IAH/ACS分为原发性、继发性和复发性三大类。原发性IAH/ACS常与腹盆区域的损伤或疾病相关,常需要早期进行外科或放射介入手术干预。继发性IAH/ACS是指起源于非腹部骨盆区域疾病导致的IAH/ACS。复发性IAH/ACS是指原发性或继发性IAH/ACS接受外科手术或药物治疗后再次出现。
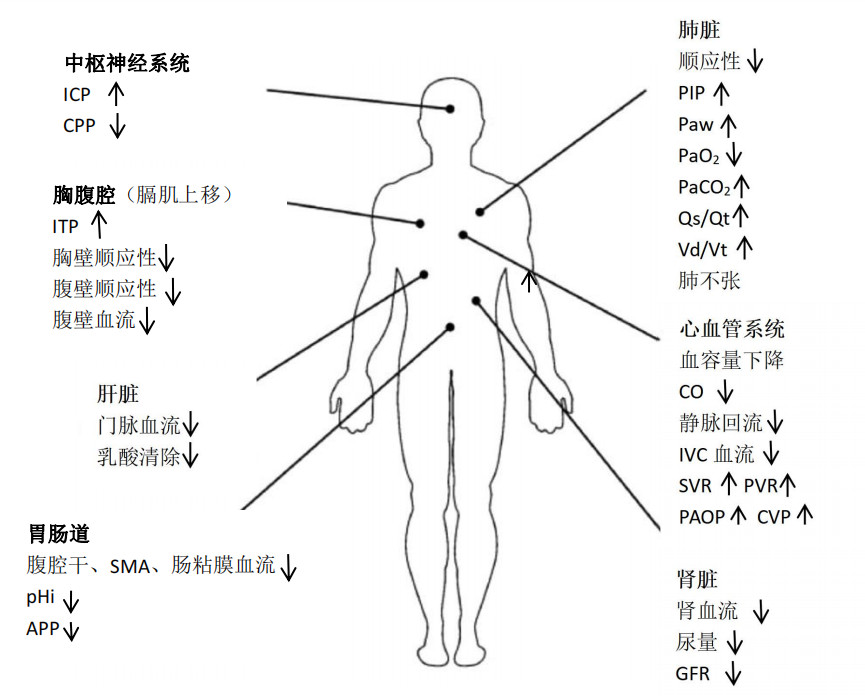
6 病理生理学IAP升高会引起腹腔脏器动脉血流灌注减少,静脉回流障碍和微循环障碍,并通过压力传导,影响其他器官系统的功能。除了IAP水平和IAH/ACS原发病因,合并症情况会直接影响到脏器对IAP增高的耐受性和反应。图 2反映了IAP增高对不同器官系统的影响[28]。
IAH引起膈肌上移和胸腔内压(intra-thoracic pressure, ITP)升高导致中心静脉压(central venous pressure, CVP)增高,脑静脉回流受阻引发颅内压(intra-cranial pressure, ICP)增高和脑灌注压(cerebral perfusion pressure, CPP)下降,脑缺血性损伤风险增加。腹腔脏器缺血引起细菌移位、炎症反应、氧化应激等信号通路活化损伤血脑屏障,引起脑水肿、缺血,进一步增高ICP。颅内病变如颅脑损伤、特发性颅内高压和脑积水等时,IAP增高对ICP影响更加明显[29]。
6.2 心血管系统IAP增高时,膈肌上移可对心脏产生直接压迫;腹盆腔动脉系统受压导致心脏后负荷增加;下腔静脉受压导致相应区域的静脉回流减少;ITP增高引起肺动脉压(pulmonary artery pressure, PAP)增高,右室后负荷增加,CVP增高;右心扩张导致左室充盈受损,心输出量下降,心脏充盈压增高和外周血管阻力增加。另外,血流动力学紊乱可能导致补液量增加,反过来引起IAP进一步升高[1, 30]。
6.3 肺脏IAH患者的IAP平均有约50%会被传导到胸腔,引起ITP增高。IAH可导致膈肌抬高、胸壁弹性降低、功能残气量(functional residual capacity, FRC)减少、肺不张和肺水肿,影响呼吸力学和肺容积。IAH还会加重通气/血流比例失调,进一步降低氧合指数,特别是已经受损的肺组织。ACS患者容易发生急性呼吸窘迫综合征(acute respiratory distress syndrome, ARDS)。IAH还会减少淋巴回流,引发肺水肿,机械通气时更严重[31-33]。
6.4 肝脏门静脉和肝动脉受压以及静脉回流受损导致肝脏功能异常。IAP即使轻度升高,肝脏灌注和肝细胞功能也可能受损[34]。失代偿期慢性肝病和肝移植患者中,IAH/ACS还常常诱发急性肝衰竭,进一步加重患者病情[35-36]。
6.5 肾脏IAP增高影响肾功能的机制包括:肾实质受压迫;降低心输出量、激活肾素-血管紧张素-醛固酮系统,促进水钠潴留,导致肾灌注减少;全身血管阻力增加[37]。血容量正常时,IAP升高至15 mmHg即可出现少尿,25 mmHg以上可出现无尿,血容量不足或脓毒症时IAP增高更容易导致少尿或者无尿。以少尿为特征的肾功能下降是IAH相关器官损伤的最早期征象,可作为IAH/ACS相关器官功能障碍的重要标志[38-39]。
6.6 胃肠道IAP增高可减少肠道血液灌注、增加肠道黏膜通透性引起细菌和毒素移位。肠道缺血促进肠道水肿和麻痹性肠梗阻,加之淋巴回流障碍等因素,进一步加重IAP增高,形成恶性循环[13]。内脏血流灌注减少和胃肠黏膜酸中毒进一步诱发多器官功能衰竭,继发缺血-再灌注损伤[40]。
7 IAH/ACS治疗IAH/ACS的治疗原则是在积极去除原发病的基础上,采取综合治疗措施,包括去除病因、降低腹内压、纠正病理生理学异常、器官功能支持、预防IAH/ACS发生和阻断IAH/ACS进展。具体措施分为非手术治疗和手术治疗。针对IAH/ACS的治疗,应在密切监测IAP及病情变化基础上,根据原发疾病、IAP水平、器官功能损伤严重程度等进行病情评估和分层治疗[18]。IAH/ACS管理流程见图 2。
7.1 非手术治疗非手术治疗手段简单且可确切降低IAP,主要用于非腹部损伤的Ⅰ、Ⅱ、Ⅲ级IAH患者[41]。非手术治疗方法可以分为胃肠减压(鼻胃管/经鼻型肠梗阻导管/肛管/经肛门肠梗阻导管引流)、促胃肠动力、改善毛细血管渗漏和液体负平衡、增加腹壁顺应性[镇静/镇痛和神经肌肉阻滞剂(neuro-muscular blocking agent, NMBA)]、引流腹腔积液/积血、利尿和肾替代治疗及器官功能支持等。
7.1.1 胃肠减压IAH/ACS患者往往合并胃肠道扩张、功能紊乱和腹内压显著增高[42]。鼻胃管(nasogastric tube, NGT)操作简便,可迅速降低ACS患者的腹内压[43]。在一些特定的领域,NGT减压效果存在争议,例如妇科肿瘤腹部手术患者NGT引流不能改善腹胀、恶心、呕吐等症状,还会引起相应不适[44]。NGT也不能降低黏连性肠梗阻患者呕吐、肺炎、需要手术治疗、肠切除以及死亡等风险[45-46]。可能与NGT较短仅能吸取胃内容物有关。经鼻型肠梗阻导管(nasointestinal tube, NIT)长3 m,可吸取肠内气体液体,进行肠内营养,其胃肠减压作用优于NGT。NIT主要用于单纯性肠梗阻,不适用于绞窄性肠梗阻或血运性肠梗阻。经肛门肠梗阻导管可用于左侧结肠癌导致的非完全性肠梗阻。NIT和经肛门肠梗阻导管置入均需在X线或内镜下进行。研究显示,单纯性小肠梗阻患者接受NIT治疗后,肠梗阻均得到显著缓解,不良反应少,且再发风险低[47-48]。与NGT比较,NIT可显著改善结肠肿瘤相关肠梗阻以及腹部术后早期炎症性肠梗阻患者的症状和预后[49-50]。而对拟进行切除手术的左侧结肠癌患者,肠蠕动消失3 d内,经肛门肠梗阻导管减压的成功率较高[51]。
推荐意见4:对于胃肠道扩张的IAH/ACS患者,可根据患者病情和耐受性,选择胃肠道减压措施。(1C)
推荐意见5:对于肠梗阻导致的IAH/ACS患者,可根据肠梗阻部位、性质、持续时间选择经鼻型肠梗阻导管或经肛门肠梗阻导管进行胃肠减压。(1C)
7.1.2 促胃肠动力新斯的明是一种可逆性的乙酰胆碱酯酶抑制剂,可促进胃肠蠕动,排气和排便。研究显示,新斯的明可以促进假性结肠梗阻患者的结肠减压[52]。小型随机对照试验显示,新斯的明可显著减少胰腺炎合并IAH患者的IAP,并增加排便量[53]。一项纳入182例接受新斯的明皮下注射治疗的肠梗阻、结肠假性梗阻和难治性便秘患者的多中心回顾性研究显示,新斯的明治疗组患者多在48 h内排便,且不良反应发生率低[54]。
其他的促胃肠动力药物包括甲氧氯普胺、红霉素等,虽广泛应用于治疗腹胀和肠梗阻[43],但缺乏降低IAP改善IAH/ACS患者预后的证据。
推荐意见6: 新斯的明可用于非机械性肠梗阻的IAH/ACS合并肠功能紊乱的患者。(1C)
7.1.3 中医药治疗传统中医药对IAP/ACS治疗具有独特作用。大承气汤由大黄、厚朴、枳实和芒硝等组成。动物实验显示,其可抑制多重炎症因子、减少液体渗出、减轻内皮损伤[55]。两项小型随机对照试验(randomized clinical trial, RCT)显示,以传统中医药大承气汤为基础的治疗可显著降低重症胰腺炎所致IAH/ACS患者的腹腔内压和肾衰竭发生率,缩短住院时间,改善临床症状和氧合状态,但对病死率无明显影响[56-57]。一项系统分析回顾纳入7项改良大承气汤对术后胃肠功能障碍患者影响的RCT研究,结果显示改良大承气汤可以显著改善患者胃肠道功能[58]。一项多中心RCT发现,脓毒症致急性胃肠损伤患者采用中医药辨证施治(包括中药和针灸等),可显著降低IAP,改善预后[59]。
推荐意见7:对非机械性肠梗阻合并肠功能紊乱的IAH/ACS患者可根据中医辨证采用中医药疗法。(1B)
7.1.4 液体复苏与容量管理纠正血流动力学紊乱、改善器官灌注是IAH/ACS患者治疗的重要环节,主要是指液体复苏。液体正平衡可加重IAH/ACS,而液体负平衡则与重症患者的预后改善相关[60]。液体正平衡是成年危重症患者发生IAH的重要且可纠正的危险因素[15],早期液体复苏成功后,应避免液体过度正平衡[61]。
液体复苏过程中血流动力学监测非常关键。由于ITP增高,CVP和肺动脉楔压(pulmonary artery wedge pressure, PAWP)会被高估,需要在呼气末测量上述值再减去ITP。由于ITP增高和心室顺应性发生变化,右室舒张末容积指数或全心舒张末容积指数等容量指标对评估前负荷尤为重要。而动态血流动力学指标,如每搏输出量变异(stroke volume variation, SVV)、脉压差变异(pulse pressure variation, PPV)等对评估IAH/ACS患者的容量反应性非常关键[30]。
APP反映动脉灌注(MAP)和静脉回流(IAP)两种生理状态,被认为是反映腹腔脏器灌注和复苏终点指标。回顾性研究显示,APP在预测IAH患者生存率方面优于临床常用参数,包括动脉pH、碱剩余、动脉乳酸和尿量[62]。APP维持在60 mmHg可维持腹腔脏器灌注,但不同人群中最佳APP值尚不确定。例如在肝硬化合并脓毒症患者,IAP和APP对死亡风险均具有预测价值,IAP < 12 mmHg和APP > 55 mmHg可以作为肝硬化合并脓毒症患者的治疗目标[63]。
利尿剂与肾替代治疗(renal replacement therapy, RRT)均有助于实现液体负平衡,降低IAP。积极清除腹腔积液与IAP的显著降低和不良事件减少有关[64]。液体复苏后,利尿剂和RRT治疗均有助于液体负平衡,降低IAP并改善器官功能[65-66]。相较于RRT,利尿剂无创且并发症少,故作为液体负平衡治疗优先选择。目前RRT的启动时机尚不明确。对于SAP患者,RRT除了促进液体负平衡,降低IAP,还可清除炎症因子,降低炎症反应,可作为优先选择。回顾性分析显示,SAP患者早期持续静脉-静脉血液滤过(continuous veno-venous hemofiltration, CVVH)有利于加快实现液体负平衡,降低IAP,降低炎症反应和感染风险,缩短住院时间[67]。小型的RCT也显示,接受CVVH治疗的SAP患者的住院时间、IAH、CRP、肝肾功能等指标均显著优于对照组[68]。而2021年更新的Meta分析结果则显示,早期RRT治疗并不能改善AKI患者的预后[69]。故IAH/ACS患者血流动力学稳定后,应尽快实现液体负平衡。优先选择利尿剂,对利尿剂效果欠佳或SAP患者,可考虑RRT治疗。
液体种类也对IAH/ACS患者的预后有影响。胶体液复苏相较于乳酸林格液,发生IAH和需要机械通气的风险较低[70]。但目前缺少胶体液降低创伤、手术、烧伤患者IAH风险的RCT证据[71]。与生理盐水比较,平衡盐溶液降低了重症患者全因死亡、新发肾替代治疗以及持续肾功能不全等复合终点事件风险[72]。使用白蛋白可能减少液体正平衡,但迄今仍缺少白蛋白改善IAH/ACS患者预后的证据[73]。
推荐意见8:通过血流动力学监测指导IAH/ACS患者的液体复苏,应兼顾改善器官灌注、改善血流动力学和避免液体过负荷。(1C)
推荐意见9:复苏后血流动力学稳定的IAH/ACS患者,应考虑实现早期液体负平衡。(1C)
推荐意见10:IAH/ACS患者复苏优先选择平衡盐溶液。(2B)
7.1.5 镇痛、镇静和神经肌肉阻断剂2007年首个NMBA治疗IAH的小型前瞻性临床试验显示,注射顺阿曲库铵后可迅速降低IAH重症患者的IAP,2 h后IAP恢复至基线水平[74],提示NMBA可暂时改善腹壁顺应性并降低IAP。在腹部减压术前,NMBA可临时降低ACS患者的IAP[74],但同时增加肌无力、血栓栓塞、呼吸机相关肺炎等风险[43]。
镇痛镇静药物对IAH/ACS患者的影响存在争论。有研究显示,合并原发性IAH的重症术后患者,无论硬膜外麻醉、还是静脉麻醉均能显著降低IAP,增高APP,且对血流动力学无显著影响[75]。而一项小型干预性研究则显示,机械通气的IAH患者,采用丙泊酚增加镇静深度仅能够轻度降低IAP,却显著降低了MAP和APP[76]。阿片类镇痛药物还可能抑制肠蠕动诱发肠梗阻,从而加重IAH[77]。
推荐意见11:NMBA可作为降低IAH/ACS患者IAP的临时过渡措施,使用中应密切监测。(2D)
推荐意见12:IAH/ACS患者接受镇痛和镇静治疗时,需遵循个体化原则,监测对IAP和血流动力学的影响。(2D)
7.1.6 经皮穿刺置管引流(percutaneous catheter drainage, PCD)PCD是一种微创的治疗措施,可对腹腔内游离液体或脓肿等进行引流,降低因管腔外容积增加(如腹盆腔积液、积血等)导致的IAP增高[3, 78]。一项纳入62例腹腔内游离积液或积血患者的研究显示,PCD在降低IAP方面与开腹减压术效果相当,预计可使多达81%的患者避免开腹。胰腺炎患者中,PCD可显著降低IAH患者的IAP,PCD 48 h后IAP下降超过40%与存活率增高显著相关[79]。早期超声引导下PCD可以显著降低SAP患者病死率,减轻危及生命的炎症,避免不必要的急诊开腹[80]。
推荐意见13:合并IAH/ACS的腹腔积液/积血患者,可采用超声引导PCD,降低IAP和开腹减压风险,改善预后。(1B)
7.1.7 机械通气策略危重症IAH/ACS患者往往需要接受机械通气治疗。IAP增高会引起一系列呼吸力学改变,包括肺容积减少、呼吸系统顺应性降低、气道峰压和平台压增高等[81]。
IAH/ACS患者多数情况下,应考虑保护性肺通气策略。控制平台压有利于肺保护,而跨肺压直接反映了肺内外压力差,是肺呼吸运动的真正驱动力,对肺保护具有更重要的作用。机械通气时,气道压(airway pressure, Paw)需要同时克服跨肺压(PL)和胸膜腔内压(PPL),IAH/ACS导致二者比例发生变化,气道正压更多地用于克服PPL,用于克服PL的压力不足,导致通气不足。食道压(Peso)可以反映PPL水平,从而辅助判断PL,指导机械通气设置,减少肺损伤和超级肺保护策略导致的通气不足[33, 82]。小型RCT研究显示,Peso指导机械通气可以显著改善急性肺损伤(acute lung injury, ALI)患者的氧合和顺应性[83]。研究显示,合并IAH和ARDS,并接受机械通气治疗的SAP患者,通过调整PEEP,使呼气末跨肺压(PL-EXP)保持在0~10 cmH2O,以尽可能维持肺泡开放,通过调整潮气量使吸气末跨肺压(PL-INS)25 cmH2O以降低肺泡牵拉,可以在提高患者氧合指数,改善肺顺应性,减少死腔通气的同时,避免肺泡过度膨胀,有助于肺保护[84]。
IAH/ACS患者最佳PEEP的选择尚无定论。动物实验和临床研究均提示,只有较高的PEEP才能够改善呼吸力学和氧合状态,但同时影响血流动力学。中等程度的PEEP(1/2 IAP)可作为折中方案[85-86]。IAH/ACS患者机械通气时,PEEP选择需要兼顾呼吸力学改善、氧合改善和血流动力学稳定。
俯卧位通气可以改善ARDS患者的氧合,但其本身可导致腹内压增高,禁用于血流动力学不稳定、盆腔骨折、腹部开放性损伤等情况,应谨慎使用[33, 87]。
推荐意见14:对接受机械通气治疗的IAH/ACS患者,如条件允许,建议通过监测食道压来指导机械通气的参数设置。(1B)
推荐意见15:IAH患者机械通气的PEEP设定要兼顾氧合改善、呼吸力学改善和血流动力学稳定。(1D)
7.1.8 持续腹部外负压(continuous negative extra-abdominal pressure, CNAP)CNAP是将负压装置贴合于腹壁外,负压导致腹壁向外扩张,进而降低IAP,操作简单易行。研究显示,CNAP可降低IAP,但未能明显改善呼吸力学,可导致患者不适,还会造成血流由胸腔向腹腔转移,引发CVP降低[33, 88]。目前CNAP在IAH/ACS中的应用尚无推荐。
7.1.9 床旁实时超声(point-of-care ultrasound, POCUS)POCUS具有即时、无创、应用范围广、兼顾诊断、评估与治疗等特点,在急诊危重症患者的诊疗中发挥着越来越重要的作用。POCUS可用于IAH/ACS患者腹部病因的诊断,指导血流动力学监测和治疗,指导肺部疾病的诊断和监测,指导液体管理和气道管理,辅助PCD、深静脉穿刺置管等操作[37, 89]。研究显示超声在确定NGT位置方面不劣于X线,在确定胃内容物性质和胃排空障碍时甚至优于X线,还可用于评估肠运动功能、确诊腹腔液体性质与量、确定大量肠内容物存在并进而筛选出可能从肠道排空中获益的患者[90-91]。
推荐意见16:POCUS作为无创诊疗手段,可用于指导IAH/ACS患者的诊断、评估和治疗。(1C)
7.2 手术治疗IAH/ACS的手术治疗方式包括开腹减压术(decompressive laparotomy, DL)、微创腹膜切开术、分阶段腹壁重建等。2013年WSACS[3]和2018年世界外科急诊学会(The World Society for Emergency Surgery, WSES)指南[92]建议:无论创伤还是非创伤性因素导致的ACS,一经确诊,且内科减压治疗失败,建议DL治疗。开腹术(open abdomen, OA)可能会导致严重的并发症包括营养、液体和蛋白质流失、筋膜收缩导致腹部区域缩小、肠空气瘘等,故应谨慎。在创伤患者中,OA的常见的适应证包括ACS的预防或治疗、腹部创伤或创伤后感染性损伤以及腹壁损伤需要进行“二次检查”。延迟减压可能导致IAH/ACS后遗症无法逆转,故在NGT、结肠减压、促动力药、早期液体负平衡、PCD和镇静肌松药等治疗同时,应尽早考虑OA[93]。创伤患者进行损伤控制性手术的最佳适应症包括术前和术中低温(中位温度 < 34℃)、酸中毒(中位pH < 7.2)和(或)凝血功能障碍[94]。对于有严重腹膜炎和脓毒性休克的急诊手术患者,WSES推荐OA可用于存在广泛的内脏水肿且合并ACS高危因素的患者[95]。而针对SAP合并IAH患者,则应首选内科治疗和微创治疗[92]。对于内科和微创治疗无效的SAP合并ACS患者,如不及时OA治疗,死亡风险极高[96],故OA可作为SAP导致IAH患者的最后选择,当合并ACS表现时,应及时进行手术减压[3, 97]。一篇系统回顾和Meta回顾了15项共纳入286例接受OA治疗的IAH患者,发现OA对于IAP、循环系统、呼吸指数和尿量等都有正面影响[98]。一篇腹主动脉瘤破裂接受血管内动脉瘤修补术治疗的患者的系统回顾和Meta分析,发现如合并ACS,接受DL治疗可能降低患者死亡风险[99]。中线切口开腹减压术是DL的标准方法。DL后器官功能可显著改善,IAP即刻降低, 但术后病死率约为50%,主要与手术并发症包括器官功能衰竭和ACS复发有关[100]。DL术后使用暂时性腹部闭合(temporary abdominal closure, TAC)技术。目前最佳TAC技术的是负压伤口疗法(negative pressure wound therapy, NPWT)。NPWT可相对控制和量化液体损失,有助于缓解局部组织水肿,保持筋膜边缘张力,促进开放腹腔的筋膜闭合[3, 101-102]。
一项研究纳入了40例为控制ACS而行OA治疗的患者,随机接受负压伤口疗法和Bogota袋治疗,发现负压疗法组的切口宽度缩小速率高,初级筋膜闭合时间短[103]。WSES推荐持续筋膜牵引的NPWT作为TAC的首选技术。另外,相对于OA后即刻筋膜闭合,延迟筋膜闭合与死亡风险增高相关[104]。故一旦确认ACS风险解除、腹腔感染得到控制且无预期的重新开腹计划,应尽快实施筋膜闭合,通常每48 h进行一次筋膜闭合手术[103-105]。间歇性“翻新”手术可能会使腹部保持开放一周以上。
推荐意见17:原发性ACS一旦确诊,且非手术治疗失败,建议立即开腹减压术治疗。(1B)
推荐意见18:开放性腹部损伤患者,一旦确认ACS风险解除、腹腔感染得到控制且无预期的重新开腹计划,应争取早期腹腔筋膜闭合。(1C)
推荐意见19:开放性腹部损伤的患者,建议采用负压伤口管理作为暂时性腹腔闭合的首选方法。(1B)
8 营养治疗营养不良与重症患者预后不良相关。重症患者早期肠内营养(early enteral nutrition, EEN)可以保留胃肠免疫力,而延迟肠内营养(delayed enteral nutrition, DEN)可能导致炎症反应和细菌繁殖。然而IAH与肠内营养(enteral nutrition EN)不耐受相关。研究显示,SAP患者接受EEN治疗不会增高IAP,但当IAP超过15 mmHg时,会出现明显EN不耐受[106]。ACS患者内脏缺血风险高,EN不耐受率高,但仍缺少ACS患者接受EN治疗的临床研究。不同潜在病因的IAH患者接受EEN治疗的获益与风险存在差异[107]。EEN可显著改善急性胰腺炎患者的器官衰竭、ICU住院时间、胰腺感染等不良事件,降低IAH发生风险[106]。EEN有助于改善OA后患者的高分解代谢状态。OA患者24~48 h内接受EN治疗,可加速创面愈合和瘘管闭合,改善肠道屏障完整性,减少并发症(尤其是感染相关并发症)、住院时间和花费[92]。如存在肠空气瘘或循环不稳定,则应尽快开展肠外营养(parenteral nutrition, PN)。EEN对胃肠手术和主动脉术后患者的预后无明显影响[107]。合并严重血流动力学不稳定的患者,由于内脏灌注被破坏,EEN可能加重内脏缺血损伤。合并严重肠缺血病变、未控制的低氧血症、未控制的酸中毒、未控制的消化道出血等情况的IAH患者,应避免EEN[107]。一旦液体复苏阶段结束,血流动力学稳定,上述情况得到缓解,且EN可行,IAH患者应立即恢复肠内营养[92]。对于恶性肿瘤肠梗阻,除非部分或完全缓解,否则应避免EN[108]。
推荐意见20:对于肠功能尚好,不合并完全肠梗阻,且循环稳定的IAH患者,建议早期(48 h内)进行肠内营养,如出现IAP增高,应考虑暂停或减缓EN。(2D)
推荐意见21:对ACS患者,在IAP降低和器官功能改善前,应延迟EN治疗。(2D)
9 预防与阻断原发病的早期诊断和治疗是预防急诊患者IAH/ACS发生和阻断其进展的关键。急诊危重症患者,在稳定生命体征的基础上,需尽快明确IAH/ACS的原发病和相关危险因素,通过流程化筛查,早期识别IAH/ACS的高危患者,对其进行完整的动态病情评估,针对病因和危险因素进行对因治疗,从而消除IAP持续增高的病理生理学基础。
急诊危重症患者的液体治疗,应高度重视液体正平衡的危害,一旦达到复苏目标,在密切监测血流动力学的基础上,适时实现液体负平衡[60, 109]。需注意机械通气对IAP的影响,对于接受无创通气的患者,还需关注胃肠道积气对IAP的影响。
对于存在难以纠正的危险因素,如肥胖、肝硬化、慢性便秘、肠道肿瘤等患者,应尤其关注出入液量、排便量、肠胀气以及腹围变化等指标,必要时进行腹内压监测[3],并积极开展多学科合作,力争早期诊断和治疗。
推荐意见22:急诊危重症患者,应尽早筛查IAH/ACS的原发病和相关危险因素,识别高危患者,并对其病情进行系统的动态评估,针对性处理。(1D)
10 预后IAH/ACS在急危重症患者中发生率较高,且分级较高的IAH以及ACS与不良预后(死亡、住院时间延长、ICU住院时间延长、多脏器功能衰竭、AKI、机械通气、严重感染等)密切相关[11, 99, 110-111]。通过IAP评估和早期干预能否延缓IAH进展并改善预后,迄今仍缺乏RCT研究证实。
11 结语尽管仍缺少确切的流行病学数据,但临床上IAH/ACS在急诊危重症患者中并不罕见,可能导致多器官功能衰竭、住院时间延长和死亡风险增加,急诊医生应高度警惕。由于病因、发病机制、临床状况等方面的差异性,诊疗手段和预后存在差异。急诊医生应对IAH/ACS病因和危险因素高度重视,通过流程化筛查手段尽快确诊,通过IAP和器官功能监测,动态观察病情变化。治疗方面应积极处理原发病、针对不同病因和病情采用保守、微创和(或)开腹手术等手段降低腹腔内压、纠正危险因素、重视液体平衡的重要性、阻断病理生理学进展和器官功能支持等手段综合治疗,预防和阻断IAH/ACS的发生和发展。
执笔人:卢毅(首都医科大学附属北京友谊医院急诊科)、韩桢(首都医科大学附属北京友谊医院急诊科)、王国兴(首都医科大学附属北京友谊医院急诊科)、任恩峰(首都医科大学附属北京同仁医院急诊科)
共识专家组成员(按姓名拼音排序):曹钰(四川大学华西医院)、柴艳芬(天津医科大学总医院)、陈凤英(内蒙古医科大学附属医院)、陈晓辉(广州医科大学附属第二医院)、陈玉国(山东大学齐鲁医院)、甘涛(柳州市人民医院)、韩小彤(湖南省人民医院)、何新华(首都医科大学附属北京朝阳医院)、李春盛(首都医科大学附属北京友谊医院)、李建国(河北省人民医院)、李培武(兰州大学第二医院)、李小刚(中南大学湘雅医院)、吕传柱(四川省医学科学院·四川省人民医院)、马渝(重庆市急救医疗中心)、马青变(北京大学第三医院)、马岳峰(浙江大学医学院附属第二医院)、毛恩强(上海交通大学医学院附属瑞金医院)、梅雪(首都医科大学附属北京朝阳医院)、潘曙明(上海交通大学医学院附属新华医院)、彭鹏(新疆医科大学第一附属医院)、秦历杰(河南省人民医院)、唐子人(首都医科大学附属北京朝阳医院)、童朝阳(复旦大学中山医院)、王国兴(首都医科大学附属北京友谊医院)、王振杰(蚌埠医学院第一附属医院)、谢苗荣(首都医科大学附属北京友谊医院)、徐峰(山东大学齐鲁医院)、邢吉红(吉林大学第一医院)、许铁(徐州医科大学附属医院)、尹文(中国人民解放军空军军医大学西京医院)、曾红科(广东省人民医院)、曾俊(四川省医学科学院·四川省人民医院)、张国强(中日友好医院)、张劲松(南京医科大学第一附属医院)、张茂(浙江大学医学院附属第二医院)、张新超(北京医院)、赵斌(北京积水潭医院)、赵敏(中国医科大学附属盛京医院)、赵晓东(中国人民解放军总医院第四医学中心)、朱长举(郑州大学第一附属医院)、朱华栋(中国医学科学院北京协和医院)、朱继红(北京大学人民医院)
利益冲突 所有作者声明无利益冲突
| [1] | Malbrain ML, Wilmer A. The polycompartment syndrome: towards an understanding of the interactions between different compartments![J]. Intensive Care Med, 2007, 33(11): 1869-1872. DOI:10.1007/s00134-007-0843-4 |
| [2] | Malbrain ML, Chiumello D, Pelosi P, et al. Incidence and prognosis of intraabdominal hypertension in a mixed population of critically ill patients: a multiple-center epidemiological study[J]. Crit Care Med, 2005, 33(2): 315-322. DOI:10.1097/01.ccm.0000153408.09806.1b |
| [3] | Kirkpatrick AW, Roberts DJ, De Waele J, et al. Intra-abdominal hypertension and the abdominal compartment syndrome: updated consensus definitions and clinical practice guidelines from the World Society of the Abdominal Compartment Syndrome[J]. Intensive Care Med, 2013, 39(7): 1190-1206. DOI:10.1007/s00134-013-2906-z |
| [4] | Malbrain ML, Cheatham ML, Kirkpatrick A, et al. Results from the international conference of experts on intra-abdominal hypertension and abdominal compartment syndrome. I. definitions[J]. Intensive Care Med, 2006, 32(11): 1722-1732. DOI:10.1007/s00134-006-0349-5 |
| [5] | Cheatham ML, Malbrain ML, Kirkpatrick A, et al. Results from the international conference of experts on intra-abdominal hypertension and abdominal compartment syndrome. II. recommendations[J]. Intensive Care Med, 2007, 33(6): 951-962. DOI:10.1007/s00134-007-0592-4 |
| [6] | De Waele JJ, Cheatham ML, Malbrain MLNG, et al. Recommendations for research from the International Conference of Experts on Intra-abdominal Hypertension and Abdominal Compartment Syndrome[J]. Acta Clin Belg, 2009, 64(3): 203-209. DOI:10.1179/acb.2009.036 |
| [7] | Kirkpatrick AW, Roberts DJ, Jaeschke R, et al. Methodological background and strategy for the 2012-2013 updated consensus definitions and clinical practice guidelines from the abdominal compartment society[J]. Anaesthesiol Intensive Ther, 2015, 47: s63-s77. DOI:10.5603/AIT.a2015.0081 |
| [8] | 中国腹腔重症协作组. 重症患者腹内高压监测与管理专家共识(2020版)[J]. 中华消化外科杂志, 2020, 19(10): 1030-1037. DOI:10.3760/cma.j.cn115610-20200814-00552 |
| [9] | Rogers WK, Garcia L. Intraabdominal hypertension, abdominal compartment syndrome, and the open abdomen[J]. Chest, 2018, 153(1): 238-250. DOI:10.1016/j.chest.2017.07.023 |
| [10] | Kim IB, Prowle J, Baldwin I, et al. Incidence, risk factors and outcome associations of intra-abdominal hypertension in critically ill patients[J]. Anaesth Intensive Care, 2012, 40(1): 79-89. DOI:10.1177/0310057X1204000107 |
| [11] | Murphy PB, Parry NG, Sela N, et al. Intra-abdominal hypertension is more common than previously thought: a prospective study in a mixed medical-surgical ICU[J]. Crit Care Med, 2018, 46(6): 958-964. DOI:10.1097/CCM.0000000000003122 |
| [12] | Blaser AR, Regli A, De Keulenaer B, et al. Incidence, risk factors, and outcomes of intra-abdominal hypertension in critically ill patients-a prospective multicenter study (IROI study)[J]. Crit Care Med, 2019, 47(4): 535-542. DOI:10.1097/CCM.0000000000003623 |
| [13] | Lewis M, Benjamin ER, Demetriades D. Intra-abdominal hypertension and abdominal compartment syndrome[J]. Curr Probl Surg, 2021, 58(11): 100971. DOI:10.1016/j.cpsurg.2021.100971 |
| [14] | Malbrain ML, de Laet I, de Waele JJ, et al. The role of abdominal compliance, the neglected parameter in critically ill patients - a consensus review of 16. Part 2: measurement techniques and management recommendations[J]. Anaesthesiol Intensive Ther, 2014, 46(5): 406-432. DOI:10.5603/AIT.2014.0063 |
| [15] | Holodinsky JK, Roberts DJ, Ball CG, et al. Risk factors for intra-abdominal hypertension and abdominal compartment syndrome among adult intensive care unit patients: a systematic review and meta-analysis[J]. Crit Care, 2013, 17(5): R249. DOI:10.1186/cc13075 |
| [16] | Blaser AR, Par P, Kitus R, et al. Risk factors for intra-abdominal hypertension in mechanically ventilated patients[J]. Acta Anaesthesiol Scand, 2011, 55(5): 607-614. DOI:10.1111/j.1399-6576.2011.02415.x |
| [17] | Yi M, Leng YX, Bai Y, et al. The evaluation of the effect of body positioning on intra-abdominal pressure measurement and the effect of intra-abdominal pressure at different body positioning on organ function and prognosis in critically ill patients[J]. J Crit Care, 2012, 27(2): 222. e1-222. e6. DOI:10.1016/j.jcrc.2011.08.010 |
| [18] | de Laet IE, Malbrain MLNG, de Waele JJ. A clinician's guide to management of intra-abdominal hypertension and abdominal compartment syndrome in critically ill patients[J]. Crit Care, 2020, 24(1): 97. DOI:10.1186/s13054-020-2782-1 |
| [19] | Kyoung KH, Hong SK. The duration of intra-abdominal hypertension strongly predicts outcomes for the critically ill surgical patients: a prospective observational study[J]. World J Emerg Surg, 2015, 10: 22. DOI:10.1186/s13017-015-0016-7 |
| [20] | 施建设, 郑佳隆, 陈佳海, 等. 腹腔高压持续时间对危重症患者预后的影响[J]. 中华急诊医学杂志, 2022, 31(4): 544-550. DOI:10.3760/cma.j.issn.1671-0282.2022.04.021 |
| [21] | Milanesi R, Caregnato RC. Intra-abdominal pressure: an integrative review[J]. Einstein, 2016, 14(3): 423-430. DOI:10.1590/S1679-45082016RW3088 |
| [22] | Sugrue M, de Waele JJ, De Keulenaer BL, et al. A user's guide to intra-abdominal pressure measurement[J]. Anaesthesiol Intensive Ther, 2015, 47(3): 241-251. DOI:10.5603/AIT.a2015.0025 |
| [23] | 黄赣英, 傅蓉, 谢菊艳, 等. 气囊测压表测压法在重症患者膀胱压监测中的应用[J]. 中华危重症医学杂志(电子版), 2019, 12(1): 53-55. DOI:10.3877/cma.j.issn.1674-6880.2019.01.011 |
| [24] | Malbrain MLNG, De Keulenaer BL, Khanna AK. Continuous intra-abdominal pressure: is it ready for prime time?[J]. Intensive Care Med, 2022, 48(10): 1501-1504. DOI:10.1007/s00134-022-06780-4 |
| [25] | Gottlieb M, Koyfman A, Long B. Evaluation and management of abdominal compartment syndrome in the emergency department[J]. J Emerg Med, 2020, 58(1): 43-53. DOI:10.1016/j.jemermed.2019.09.046 |
| [26] | McBeth PB, Zengerink I, Zygun D, et al. Comparison of intermittent and continuous intra-abdominal pressure monitoring using an in vitro model[J]. Int J Clin Pract, 2008, 62(3): 400-405. DOI:10.1111/j.1742-1241.2007.01656.x |
| [27] | Zengerink I, McBeth PB, Zygun DA, et al. Validation and experience with a simple continuous intra-abdominal pressure measurement technique in a multidisciplinary medical/surgical critical care unit[J]. J Trauma, 2008, 64(5): 1159-1164. DOI:10.1097/TA.0b013e31815d9b47 |
| [28] | Sosa G, Gandham N, Landeras V, et al. Abdominal compartment syndrome[J]. Disease-a-Month, 2019, 65(1): 5-19. DOI:10.1016/j.disamonth.2018.04.003 |
| [29] | Depauw PRAM, Groen RJM, van Loon J, et al. The significance of intra-abdominal pressure in neurosurgery and neurological diseases: a narrative review and a conceptual proposal[J]. Acta Neurochir, 2019, 161(5): 855-864. DOI:10.1007/s00701-019-03868-7 |
| [30] | Cheatham ML, Malbrain ML. Cardiovascular implications of abdominal compartment syndrome[J]. Acta Clin Belg, 2007, 62(Suppl 1): 98-112. |
| [31] | Gattinoni L, Pelosi P, Suter PM, et al. Acute respiratory distress syndrome caused by pulmonary and extrapulmonary disease. Different syndromes?[J]. Am J Respir Crit Care Med, 1998, 158(1): 3-11. DOI:10.1164/ajrccm.158.1.9708031 |
| [32] | 熊翅, 刘丽娜, 刘志锋. 腹腔内高压对重症患者呼吸功能的影响及机械通气策略研究进展[J]. 新乡医学院学报, 2021, 38(11): 1075-1078. DOI:10.7683/xxyxyxb.2021.11.015 |
| [33] | Tonetti T, Cavalli I, Ranieri VM, et al. Respiratory consequences of intra-abdominal hypertension[J]. Minerva Anestesiol, 2020, 86(8): 877-883. DOI:10.23736/S0375-9393.20.14325-6 |
| [34] | de Waele JJ. Intra-abdominal hypertension and abdominal compartment syndrome[J]. Curr Opin Crit Care, 2022, 28(6): 695-701. DOI:10.1097/MCC.0000000000000991 |
| [35] | Biancofiore G, Bindi ML, Boldrini A, et al. Intraabdominal pressure in liver transplant recipients: incidence and clinical significance[J]. Transplant Proc, 2004, 36(3): 547-549. DOI:10.1016/j.transproceed.2004.02.029 |
| [36] | Biancofiore G, Bindi ML, Romanelli AM, et al. Intra-abdominal pressure monitoring in liver transplant recipients: a prospective study[J]. Intensive Care Med, 2003, 29(1): 30-36. DOI:10.1007/s00134-002-1552-7 |
| [37] | Pereira BM. Abdominal compartment syndrome and intra-abdominal hypertension[J]. Curr Opin Crit Care, 2019, 25(6): 688-696. DOI:10.1097/MCC.0000000000000665 |
| [38] | Bradley SE, Mudge GH, Blake WD, et al. The effect of increased intra-abdominal pressure on the renal excretion of water and electrolytes in normal human subjects and in patients with diabetes insipidus[J]. Acta Clin Belg, 1955, 10(3): 209-223. DOI:10.1080/17843286.1955.11717352 |
| [39] | Harman PK, Kron IL, McLachlan HD, et al. Elevated intra-abdominal pressure and renal function[J]. Ann Surg, 1982, 196(5): 594-597. DOI:10.1097/00000658-198211000-00015 |
| [40] | Cheng JT, Wei ZY, Liu X, et al. The role of intestinal mucosa injury induced by intra-abdominal hypertension in the development of abdominal compartment syndrome and multiple organ dysfunction syndrome[J]. Crit Care, 2013, 17(6): R283. DOI:10.1186/cc13146 |
| [41] | Hunt L, Frost SA, Hillman K, et al. Management of intra-abdominal hypertension and abdominal compartment syndrome: a review[J]. J Trauma Manag Outcomes, 2014, 8(1): 2. DOI:10.1186/1752-2897-8-2 |
| [42] | Stagnitti F. Intestinal occlusion and abdominal compartment syndrome (ACS)[J]. Ann Ital Chir, 2009, 80(6): 417-421. |
| [43] | De Keulenaer B, Regli A, de Laet I, et al. What's new in medical management strategies for raised intra-abdominal pressure: evacuating intra-abdominal contents, improving abdominal wall compliance, pharmacotherapy, and continuous negative extra-abdominal pressure[J]. Anaesthesiol Intensive Ther, 2015, 47(1): 54-62. DOI:10.5603/AIT.a2014.0065 |
| [44] | Pearl ML, Valea FA, Fischer M, et al. A randomized controlled trial of postoperative nasogastric tube decompression in gynecologic oncology patients undergoing intra-abdominal surgery[J]. Obstet Gynecol, 1996, 88(3): 399-402. DOI:10.1016/0029-7844(96)00183-4 |
| [45] | Shinohara K, Asaba Y, Ishida T, et al. Nonoperative management without nasogastric tube decompression for adhesive small bowel obstruction[J]. Am J Surg, 2022, 223(6): 1179-1182. DOI:10.1016/j.amjsurg.2021.11.029 |
| [46] | Klingbeil KD, Wu JX, Osuna-Garcia A, et al. Management of small bowel obstruction and systematic review of treatment without nasogastric tube decompression[J]. Surg Open Sci, 2023, 12: 62-67. DOI:10.1016/j.sopen.2022.10.002 |
| [47] | Cui H, Jiang X, Li H. Adhesive small-bowel obstruction treatment using internal intestinal splinting with a nasointestinal ileus tube[J]. Minerva Chir, 2015, 70(5): 327-330. |
| [48] | Ni QQ, Yun L, Liu ZG, et al. Comparative study of conventional surgery and internal intestinal splinting with long nasointestinal tube in the treatment of acute small bowel obstruction[J]. Hepatogastroenterology, 2013, 60(127): 1660-1664. DOI:10.5754/hge13397 |
| [49] | Shi Y, Zhang XP, Qin H, et al. Naso-intestinal tube is more effective in treating postoperative ileus than Naso-gastric tube in elderly colorectal cancer patients[J]. Int J Colorectal Dis, 2017, 32(7): 1047-1050. DOI:10.1007/s00384-017-2760-5 |
| [50] | 姚宏伟, 傅卫, 王德臣, 等. 鼻肠管减压及奥曲肽治疗术后早期炎症性肠梗阻的临床研究[J]. 中华外科杂志, 2010, 48(8): 564-568. DOI:10.3760/cma.j.issn.0529-5815.2010.08.003 |
| [51] | Eguchi T, Takahashi Y, Asai S, et al. Study of long intestinal tube for decompression of obstructive left colon cancer[J]. Hepatogastroenterology, 1999, 46(29): 2835-2838. |
| [52] | Ponec RJ, Saunders MD, Kimmey MB. Neostigmine for the treatment of acute colonic pseudo-obstruction[J]. N Engl J Med, 1999, 341(3): 137-141. DOI:10.1056/NEJM199907153410301 |
| [53] | He WH, Chen P, Lei YP, et al. Randomized controlled trial: neostigmine for intra-abdominal hypertension in acute pancreatitis[J]. Crit Care, 2022, 26(1): 52. DOI:10.1186/s13054-022-03922-4 |
| [54] | Kram B, Greenland M, Grant M, et al. Efficacy and safety of subcutaneous neostigmine for ileus, acute colonic pseudo-obstruction, or refractory constipation[J]. Ann Pharmacother, 2018, 52(6): 505-512. DOI:10.1177/1060028018754302 |
| [55] | Song YQ, Lin WJ, Zhu W. Traditional Chinese medicine for treatment of sepsis and related multi-organ injury[J]. Front Pharmacol, 2023, 14: 1003658. DOI:10.3389/fphar.2023.1003658 |
| [56] | Zhang MJ, Zhang GL, Yuan WB, et al. Treatment of abdominal compartment syndrome in severe acute pancreatitis patients with traditional Chinese medicine[J]. World J Gastroenterol, 2008, 14(22): 3574-3578. DOI:10.3748/wjg.14.3574 |
| [57] | Wan MH, Li J, Huang W, et al. Modified Da-Cheng-Qi Decoction reduces intra-abdominal hypertension in severe acute pancreatitis: a pilot study[J]. Chin Med J, 2012, 125(11): 1941-1944. |
| [58] | Jin W, Li QJ, Luo XQ, et al. Da-Cheng-qi decoction combined with conventional treatment for treating postsurgical gastrointestinal dysfunction[J]. Evid Based Complement Alternat Med, 2017, 2017: 1987396. DOI:10.1155/2017/1987396 |
| [59] | Xing X, Zhi YH, Lu J, et al. Traditional Chinese medicine bundle therapy for septic acute gastrointestinal injury: a multicenter randomized controlled trial[J]. Complement Ther Med, 2019, 47: 102194. DOI:10.1016/j.ctim.2019.102194 |
| [60] | Regli A, De Keulenaer B, de Laet I, et al. Fluid therapy and perfusional considerations during resuscitation in critically ill patients with intra-abdominal hypertension[J]. Anaesthesiol Intensive Ther, 2015, 47(1): 45-53. DOI:10.5603/AIT.a2014.0067 |
| [61] | Boehm D, Schröder C, Arras D, et al. Fluid management as a risk factor for intra-abdominal compartment syndrome in burn patients: a total body surface area-independent multicenter trial part I[J]. J Burn Care Res, 2019, 40(4): 500-506. DOI:10.1093/jbcr/irz053 |
| [62] | Cheatham ML, White MW, Sagraves SG, et al. Abdominal perfusion pressure: a superior parameter in the assessment of intra-abdominal hypertension[J]. J Trauma, 2000, 49(4): 621-627. DOI:10.1097/00005373-200010000-00008 |
| [63] | Al-Dorzi HM, Tamim HM, Rishu AH, et al. Intra-abdominal pressure and abdominal perfusion pressure in cirrhotic patients with septic shock[J]. Ann Intensive Care, 2012, 2(Suppl 1): S4. DOI:10.1186/2110-5820-2-S1-S4 |
| [64] | Malbrain ML, Marik PE, Witters I, et al. Fluid overload, de-resuscitation, and outcomes in critically ill or injured patients: a systematic review with suggestions for clinical practice[J]. Anaesthesiol Intensive Ther, 2014, 46(5): 361-380. DOI:10.5603/AIT.2014.0060 |
| [65] | Dąbrowski W, Kotlinska-Hasiec E, Jaroszynski A, et al. Intra-abdominal pressure correlates with extracellular water content[J]. PLoS One, 2015, 10(4): e0122193. DOI:10.1371/journal.pone.0122193 |
| [66] | Kula R, Szturz P, Sklienka P, et al. A role for negative fluid balance in septic patients with abdominal compartment syndrome?[J]. Intensive Care Med, 2004, 30(11): 2138-2139. DOI:10.1007/s00134-004-2423-1 |
| [67] | Pupelis G, Plaudis H, Zeiza K, et al. Early continuous veno-venous haemofiltration in the management of severe acute pancreatitis complicated with intra-abdominal hypertension: retrospective review of 10 years' experience[J]. Ann Intensive Care, 2012, 2(Suppl 1): S21. DOI:10.1186/2110-5820-2-S1-S21 |
| [68] | Xu JM, Yang HD, Tian XP. Effects of early hemofiltration on organ function and intra-abdominal pressure in severe acute pancreatitis patients with abdominal compartment syndrome[J]. Clin Nephrol, 2019, 92(5): 243-249. DOI:10.5414/CN109435 |
| [69] | Bhatt GC, Das RR, Satapathy A. Early versus late initiation of renal replacement therapy: have we reached the consensus? an updated meta-analysis[J]. Nephron, 2021, 145(4): 371-385. DOI:10.1159/000515129 |
| [70] | Du XJ, Hu WM, Xia Q, et al. Hydroxyethyl starch resuscitation reduces the risk of intra-abdominal hypertension in severe acute pancreatitis[J]. Pancreas, 2011, 40(8): 1220-1225. DOI:10.1097/MPA.0b013e3182217f17 |
| [71] | Perel P, Roberts I, Ker K. Colloids versus crystalloids for fluid resuscitation in critically ill patients[J]. Cochrane Database Syst Rev, 2013(2): CD000567. DOI:10.1002/14651858.CD000567.pub6 |
| [72] | Semler MW, Self WH, Wanderer JP, et al. Balanced crystalloids versus saline in critically ill adults[J]. N Engl J Med, 2018, 378(9): 829-839. DOI:10.1056/NEJMoa1711584 |
| [73] | Jacobs R, Wise RD, Myatchin I, et al. Fluid management, intra-abdominal hypertension and the abdominal compartment syndrome: a narrative review[J]. Life, 2022, 12(9): 1390. DOI:10.3390/life12091390 |
| [74] | De Laet I, Hoste E, Verholen E, et al. The effect of neuromuscular blockers in patients with intra-abdominal hypertension[J]. Intensive Care Med, 2007, 33(10): 1811-1814. DOI:10.1007/s00134-007-0758-0 |
| [75] | Hakobyan RV, Mkhoyan GG. Epidural analgesia decreases intraabdominal pressure in postoperative patients with primary intra-abdominal hypertension[J]. Acta Clin Belg, 2008, 63(2): 86-92. DOI:10.1179/acb.2008.63.2.005 |
| [76] | Padar M, Starkopf J, Reintam Blaser A. Deepening of sedation with propofol has limited effect on intra-abdominal pressure - An interventional study in mechanically ventilated adult patients with intra-abdominal hypertension[J]. J Crit Care, 2021, 65: 98-103. DOI:10.1016/j.jcrc.2021.05.015 |
| [77] | van Noord BA, Roffey P, Thangathurai D. Abdominal compartment syndrome following opioid-induced postoperative ileus[J]. J Clin Anesth, 2013, 25(2): 146-149. DOI:10.1016/j.jclinane.2012.07.004 |
| [78] | Ouellet JF, Leppaniemi A, Ball CG, et al. Alternatives to formal abdominal decompression[J]. Am Surg, 2011, 77(Suppl 1): S51-S57. |
| [79] | Singh AK, Samanta J, Dawra S, et al. Reduction of intra-abdominal pressure after percutaneous catheter drainage of pancreatic fluid collection predicts survival[J]. Pancreatology, 2020, 20(4): 772-777. DOI:10.1016/j.pan.2020.04.012 |
| [80] | Ai XB, Qian XP, Pan WS, et al. Ultrasound-guided percutaneous catheter drainage in early treatment of severe acute pancreatitis[J]. World J Emerg Med, 2010, 1(1): 45-48. |
| [81] | Regli A, Pelosi P, Malbrain MLNG. Ventilation in patients with intra-abdominal hypertension: what every critical care physician needs to know[J]. Ann Intensive Care, 2019, 9(1): 52. DOI:10.1186/s13613-019-0522-y |
| [82] | Pelosi P, Luecke T, Rocco PR. Chest wall mechanics and abdominal pressure during general anaesthesia in normal and obese individuals and in acute lung injury[J]. Curr Opin Crit Care, 2011, 17(1): 72-79. DOI:10.1097/MCC.0b013e3283427213 |
| [83] | Talmor D, Sarge T, Malhotra A, et al. Mechanical ventilation guided by esophageal pressure in acute lung injury[J]. N Engl J Med, 2008, 359(20): 2095-2104. DOI:10.1056/NEJMoa0708638 |
| [84] | 吴晓燕, 郑瑞强, 林华, 等. 跨肺压导向的呼吸机参数设置对重症胰腺炎腹腔高压患者呼吸的影响[J]. 中华医学杂志, 2015, 95(39): 3168-3172. DOI:10.3760/cma.j.issn.0376-2491.2015.39.003 |
| [85] | Regli A, Mahendran R, Fysh ET, et al. Matching positive end-expiratory pressure to intra-abdominal pressure improves oxygenation in a porcine sick lung model of intra-abdominal hypertension[J]. Crit Care, 2012, 16(5): R208. DOI:10.1186/cc11840 |
| [86] | Regli A, De Keulenaer BL, Palermo A, et al. Positive end-expiratory pressure adjusted for intra-abdominal pressure - A pilot study[J]. J Crit Care, 2018, 43: 390-394. DOI:10.1016/j.jcrc.2017.10.012 |
| [87] | Guérin C, Albert RK, Beitler J, et al. Prone position in ARDS patients: why, when, how and for whom[J]. Intensive Care Med, 2020, 46(12): 2385-2396. DOI:10.1007/s00134-020-06306-w |
| [88] | Valenza F, Bottino N, Canavesi K, et al. Intra-abdominal pressure may be decreased non-invasively by continuous negative extra-abdominal pressure (NEXAP)[J]. Intensive Care Med, 2003, 29(11): 2063-2067. DOI:10.1007/s00134-003-2013-7 |
| [89] | Campbell SJ, Bechara R, Islam S. Point-of-care ultrasound in the intensive care unit[J]. Clin Chest Med, 2018, 39(1): 79-97. DOI:10.1016/j.ccm.2017.11.005 |
| [90] | Bitar ZI, Maadarani OS, Zaalouk TM, et al. The use of point-of-care ultrasound to guide clinical management in intra-abdominal hypertension[J]. J Ultrasound, 2021, 24(2): 183-189. DOI:10.1007/s40477-020-00546-8 |
| [91] | Pereira BM, Pereira RG, Wise R, et al. The role of point-of-care ultrasound in intra-abdominal hypertension management[J]. Anaesthesiol Intensive Ther, 2017, 49(5): 373-381. DOI:10.5603/AIT.a2017.0074 |
| [92] | Coccolini F, Roberts D, Ansaloni L, et al. The open abdomen in trauma and non-trauma patients: WSES guidelines[J]. World J Emerg Surg, 2018, 13: 7. DOI:10.1186/s13017-018-0167-4 |
| [93] | Coccolini F, Biffl W, Catena F, et al. The open abdomen, indications, management and definitive closure[J]. World J Emerg Surg, 2015, 10: 32. DOI:10.1186/s13017-015-0026-5 |
| [94] | Roberts DJ, Bobrovitz N, Zygun DA, et al. Indications for use of damage control surgery in civilian trauma patients: a content analysis and expert appropriateness rating study[J]. Ann Surg, 2016, 263(5): 1018-1027. DOI:10.1097/SLA.0000000000001347 |
| [95] | Coccolini F, Montori G, Ceresoli M, et al. The role of open abdomen in non-trauma patient: WSES Consensus Paper[J]. World J Emerg Surg, 2017, 12: 39. DOI:10.1186/s13017-017-0146-1 |
| [96] | Leppäniemi A, Tolonen M, Tarasconi A, et al. 2019 WSES guidelines for the management of severe acute pancreatitis[J]. World J Emerg Surg, 2019, 14: 27. DOI:10.1186/s13017-019-0247-0 |
| [97] | Mentula P, Hienonen P, Kemppainen E, et al. Surgical decompression for abdominal compartment syndrome in severe acute pancreatitis[J]. Arch Surg, 2010, 145(8): 764-769. DOI:10.1001/archsurg.2010.132 |
| [98] | van Damme L, de Waele JJ. Effect of decompressive laparotomy on organ function in patients with abdominal compartment syndrome: a systematic review and meta-analysis[J]. Crit Care, 2018, 22(1): 179. DOI:10.1186/s13054-018-2103-0 |
| [99] | Sá P, Oliveira-Pinto J, Mansilha A. Abdominal compartment syndrome after r-EVAR: a systematic review with meta-analysis on incidence and mortality[J]. Int Angiol, 2020, 39(5): 411-421. DOI:10.23736/S0392-9590.20.04406-5 |
| [100] | de Waele JJ, Hoste EA, Malbrain ML. Decompressive laparotomy for abdominal compartment syndrome: a critical analysis[J]. Crit Care, 2006, 10(2): R51. DOI:10.1186/cc4870 |
| [101] | Cheatham ML, Safcsak K. Is the evolving management of intra-abdominal hypertension and abdominal compartment syndrome improving survival?[J]. Crit Care Med, 2010, 38(2): 402-407. DOI:10.1097/ccm.0b013e3181b9e9b1 |
| [102] | Li Y, Li PY, Sun SJ, et al. Chinese Trauma Surgeon Association for management guidelines of vacuum sealing drainage application in abdominal surgeries-Update and systematic review[J]. Chin J Traumatol, 2019, 22(1): 1-11. DOI:10.1016/j.cjtee.2018.10.005 |
| [103] | Rencüzoğulları A, Dalcı K, Eray İC, et al. Comparison of early surgical alternatives in the management of open abdomen: a randomized controlled study[J]. Turk J Trauma Emerg Surg, 2015, 21(3): 168-174. DOI:10.5505/tjtes.2015.09804 |
| [104] | Proaño-Zamudio JA, Gebran A, Argandykov D, et al. Delayed fascial closure in nontrauma abdominal emergencies: a nationwide analysis[J]. Surgery, 2022, 172(5): 1569-1575. DOI:10.1016/j.surg.2022.06.025 |
| [105] | Anastasiu M, Şurlin V, Beuran M. The management of the open abdomen - A literature review[J]. Chirurgia, 2021, 116(6 suppl): 645. DOI:10.21614/chirurgia.116.6.645 |
| [106] | Sun JK, Li WQ, Ke L, et al. Early enteral nutrition prevents intra-abdominal hypertension and reduces the severity of severe acute pancreatitis compared with delayed enteral nutrition: a prospective pilot study[J]. World J Surg, 2013, 37(9): 2053-2060. DOI:10.1007/s00268-013-2087-5 |
| [107] | Reintam Blaser A, Starkopf J, Alhazzani W, et al. Early enteral nutrition in critically ill patients: ESICM clinical practice guidelines[J]. Intensive Care Med, 2017, 43(3): 380-398. DOI:10.1007/s00134-016-4665-0 |
| [108] | Madariaga A, Lau J, Ghoshal A, et al. MASCC multidisciplinary evidence-based recommendations for the management of malignant bowel obstruction in advanced cancer[J]. Support Care Cancer, 2022, 30(6): 4711-4728. DOI:10.1007/s00520-022-06889-8 |
| [109] | Cordemans C, de Laet I, van Regenmortel N, et al. Aiming for a negative fluid balance in patients with acute lung injury and increased intra-abdominal pressure: a pilot study looking at the effects of PAL-treatment[J]. Ann Intensive Care, 2012, 2(Suppl 1): S15. DOI:10.1186/2110-5820-2-S1-S15 |
| [110] | Sun J, Sun HJ, Sun ZJ, et al. Intra-abdominal hypertension and increased acute kidney injury risk: a systematic review and meta-analysis[J]. J Int Med Res, 2021, 49(5): 3000605211016627. DOI:10.1177/03000605211016627 |
| [111] | Khot Z, Murphy PB, Sela N, et al. Incidence of intra-abdominal hypertension and abdominal compartment syndrome: a systematic review[J]. J Intensive Care Med, 2021, 36(2): 197-202. DOI:10.1177/0885066619892225 |
 2024, Vol. 33
2024, Vol. 33